மலேரியா
இக்கட்டுரை கூகுள் மொழிபெயர்ப்புக் கருவி மூலம் உருவாக்கப்பட்டது. இதனை உரை திருத்த உதவுங்கள். இக்கருவி மூலம்
கட்டுரை உருவாக்கும் திட்டம் தற்போது நிறுத்தப்பட்டுவிட்டது. இதனைப் பயன்படுத்தி இனி உருவாக்கப்படும் புதுக்கட்டுரைகளும் உள்ளடக்கங்களும் உடனடியாக நீக்கப்படும் |
மலேரியா என்பது நோய் பரப்பி அல்லது நோய்க்காவி வாயிலாக பரவும் தொற்றுப்பண்புடைய ஒரு தொற்றுநோயாகும். இது முதற்கலவுரு ஒட்டுண்ணிகள் மூலம் ஏற்படுகிறது. அமெரிக்கா, ஆசியா மற்றும் ஆப்பிரிக்கா ஆகிய பகுதிகளையும் சேர்த்து வெப்ப வலயம் சார்ந்த மற்றும் மிதவெப்ப மண்டல பிரதேசங்களிலும் இது பரவலாகக் காணப்படுகிறது. ஒவ்வொரு ஆண்டும் தோராயமாக 350 முதல் 500 மில்லியன் வரையிலான மக்கள் மலேரியா நோயினால் பாதிக்கப்படுகிறார்கள்.[1] அவற்றில் ஒன்றிலிருந்து மூன்று மில்லியன் மக்கள் இந்த நோயினால் இறக்கிறார்கள். இந்த நோயின் காரணமாக இறப்பவர்களில் அதிகமானவர் சப்-சஹாரா (Sub-Saharan) ஆப்பிரிக்காவில் இருக்கும் இளம் குழந்தைகளாவர்.[2] மலேரியா தொடர்பாக ஏற்படும் இறப்புகளில் 90 சதவீத இறப்பு சப்-சஹாரா ஆப்பிரிக்காவில் நிகழ்கிறது. மலேரியா பொதுவாக வறுமையுடன் தொடர்புள்ளதாக இருக்கிறது. ஆனால் இது வறுமைக்கு காரணமாகவும்[3] பொருளாதார முன்னேற்றத்திற்கு மிகப்பெரிய தடையாகவும் இருக்கிறது.
| Malaria | |
|---|---|
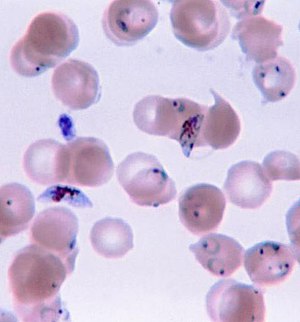 | |
| Plasmodium falciparum ring-forms and gametocytes in human blood. | |
| வகைப்பாடு மற்றும் வெளிச்சான்றுகள் | |
| சிறப்பு | infectious diseases, tropical medicine, ஒட்டுண்ணியியல் |
| ஐ.சி.டி.-10 | B50. |
| ஐ.சி.டி.-9 | 084 |
| ம.இ.மெ.ம | 248310 |
| நோய்களின் தரவுத்தளம் | 7728 |
| மெரிசின்பிளசு | 000621 |
| ஈமெடிசின் | med/1385 emerg/305 ped/1357 |
| பேசியண்ட் ஐ.இ | மலேரியா |
| ம.பா.த | C03.752.250.552 |
மிகவும் பொதுவான தொற்றுநோய்களில் மலேரியாவும் ஒன்றாகும். இது பொதுச்சுகாதாரத்திற்கு மிகப்பெரிய பிரச்சனையாக இருக்கிறது. பேரினம் பிளாஸ்மோடியம் (மலேரியா நோய்க்காரணி என்னும் முதற்கலவுரு ஒட்டுண்ணிகளினால் இந்த நோய் ஏற்படுகிறது. பிளாஸ்மோடியம் ஒட்டுண்ணியின் ஐந்து வகை இனங்கள் மனிதர்களுக்கு நோய்த்தொற்றை ஏற்படுத்தலாம்; நோயின் மிகவும் கடுமையான தன்மை பிளாஸ்மோடியம் ஃபால்ஸிபாரத்தனால் ஏற்படுத்தப்படுகிறது. பிளாஸ்மோடியம் விவக்ஸ் (Plasmodium vivax), பிளாஸ்மோடியம் ஓவலே (Plasmodium ovale) மற்றும் பிளாஸ்மோடியம் மலேரியா (Plasmodium malariae) ஆகியவற்றின் காரணத்தினால் ஏற்படும் மலேரியா மனிதர்களுக்கு மிகவும் லேசான நோய்த் தாக்கத்தையே ஏற்படுத்துகிறது. இதற்கு பொதுவாக கொல்லும் தன்மை இல்லை. ஐந்தாவது இனமான பிளாஸ்மோடியம் நோலெசி (Plasmodium knowlesi), குட்டை வால் குரங்குகளுக்கு மலேரியா நோய் தாக்கத்தை ஏற்படுத்துகிறது. இது மனிதர்களுக்கும் நோய்த்தொற்றை ஏற்படுத்தலாம். மனிதர்களுக்கு நோய்விளைவிக்கும் தன்மையைக் கொண்ட இந்த வகை பிளாஸ்மோடியம் இனங்கள் வழக்கமாக மலேரியா ஒட்டுண்ணிகள் என்று கருதப்படுகின்றன.
வழக்கமாக நோய்க்காவியான பெண் அனாஃபிலிஸ் (Anopheles) கொசு அல்லது நுளம்பு மக்களைக் கடிப்பதன் மூலம் மலேரியா நோய் ஏற்படுகிறது. அனாஃபிலிஸ் (Anopheles) கொசுக்களினால் மட்டுமே மலேரியா நோய் மற்றவர்களுக்கு பரவுகிறது. நோய்த்தொற்று ஏற்பட்ட ஒரு நபரிடமிருந்து இரத்த உணவை உட்கொள்ளும்போது அவை அவரிடமிருந்து நோய்க்காரணியான பிளாஸ்மொடியம் ஒட்டுண்ணியைப் பெற்று வேறொரு நபரில் இரத்த உணவை உண்ணும்போது அவருக்கு அந்நோயை கடத்துகிறது. நோய்த்தொற்றுடைய கொசு ஒரு நபரைக் கடிக்கும் போது சிறிய அளவு இரத்தத்தை எடுத்துக்கொள்கிறது. அந்த இரத்தத்தில் நுண்ணிய மலேரியா ஒட்டுண்ணிகள் இருக்கின்றன. சுமார் ஒரு வாரத்திற்கு பிறகு அந்தக் கொசு அதனுடைய அடுத்த இரத்த உணவை எடுத்துக்கொள்வதற்காக மற்றொரு நபரைக் கடிக்கும் போது இந்த ஒட்டுண்ணிகள் கொசுவின் உமிழ் நீரில் கலந்து அந்த நபருக்கு செலுத்தப்படுகிறது. இந்த ஒட்டுண்ணிகள் இரத்த சிவப்பணுக்களில் பெருக்கமடைந்து ஏற்படுத்தும் அறிகுறிகளாவன: இரத்த சோகை (தலை லேசாக இருப்பதுப் போல் உணருதல், சுவாசித்தலில் சிரமம் ஏற்படுதல், இதயத் துடிப்பு மிகைப்பு, இன்னும் பல). மற்ற பொது அறிகுறிகளாவன: காய்ச்சல், கடுங்குளிர், குமட்டல், ஃப்ளூ போன்ற உடல்நலக் குறைவு மற்றும் சில நோயாளிகளுக்கு நோய் தீவிரம் அடைவதன் காரணத்தினால் ஆழ்மயக்கம் (கோமா) மற்றும் மரணம் நேரிடலாம். கொசு வலைகள் மற்றும் பூச்சி விலக்கிகள் ஆகியவற்றின் மூலம் கொசு கடிக்காமல் தடுக்கலாம் அல்லது வீடுகளுக்கு உள்ளே பூச்சிக்கொல்லி மருந்துகளை தெளித்தல் மற்றும் கொசுக்கள் முட்டையிடும் தேங்கு தண்ணீரை வடித்து அகற்றுதல் போன்ற கொசுக் கட்டுப்பாட்டு நடவடிக்கைகள் மூலம் மலேரியா நோய்த்தொற்று பரவுதலை குறைக்கலாம். பல வித்தியாசமான முறைகளின் மூலம் மலேரியா தடுப்புமருந்துகள் கண்டுபிடிப்பதற்கு முயற்சிகள் மேற்கொள்ளப்பட்டன. அவை சிறிது வெற்றியும் கொடுத்தது. கொசுக்களுக்கு ஒட்டுண்ணியை எதிர்க்கும் சக்தியை உருவாக்குவதற்காக கொசுக்களுக்கு மரபியல் ரீதியாக சில மாற்றங்கள் செய்யப்படுவதும் கருத்தில் கொள்ளப்பட்டன.[4]
சில தடுப்புமருந்துகள் உருவாக்கத்திலிருந்தாலும் மலேரியாவிலிருந்து முழுவதுமாக பாதுகாப்பு தரும் தடுப்பு மருந்து எதுவும் தற்போது கிடைப்பதில்லை[5]; நோய்த்தொற்றின் ஆபத்தை குறைப்பதற்கு தடுப்புமருந்துகளை தொடர்ந்து எடுத்துக்கொண்டிருக்க வேண்டும். ஆண்டு முழுவதும் நோய் தோன்றும் பகுதிகளில் வாழும் மக்களுக்கு இந்த ப்ரோஃபிலாக்டிக் (நோய் வருவதற்கு முன்னதாகவே தடுக்கும் மருந்துப் பொருள்) மருந்து சிகிச்சைகள் அதிகமான செலவை ஏற்படுத்துவதாக இருக்கிறது. ஆண்டு முழுவதும் நோய் தோன்றும் பகுதிகளில் வசிக்கும் வயதுவந்தவர்கள் பலருக்கு நீண்டக் கால நோய்த்தொற்று இருக்கிறது. இந்த நோய் திரும்ப திரும்ப ஏற்படுவதனால் இவர்களுக்கு அந்நோய்க்குரிய நோய் எதிர்ப்பாற்றல் முறைமை (நோய் எதிர்ப்பு திறன்) ஏற்படுகிறது; சில நாட்கள் கழித்து இந்த தடுப்பாற்றல் குறைந்துவிடும். இந்த வயந்துவந்தவர்கள் ஆண்டு முழுவதும் நோய் தோன்றாத பகுதிகளில் சில நாட்கள் கழித்திருந்தார்களானால் இவர்களுக்கு கடுமையான மலேரியா நோய்த்தொற்று ஏற்பட வாய்ப்பிருக்கிறது. ஆண்டு முழுவதும் நோய் தோன்றும் பகுதிகளுக்கு இவர்கள் திரும்பவும் வருவதாக இருந்தால் நோய் வராமல் தடுப்பதற்குரிய முன்னெச்சரிக்கை நடவடிக்கைகளை கண்டிப்பாக எடுக்கவேண்டும் என்று பரிந்துரைக்கபடுகிறது. குயினைன் (quinine) அல்லது ஆர்டிமிஸினின் (artemisinin) மூலம் செய்யப்பட்ட மருந்துகள் போன்ற மலேரியா எதிர்ப்பு மருந்துகளைப் பயன்படுத்தி மலேரியா நோய்த்தொற்றுக்கு சிகிச்சை அளிக்கப்படுகிறது. எனினும் இது போன்ற பல மருந்துகளை எதிர்க்கும் தன்மையுடையதாக ஒட்டுண்ணிகள் உருவாக்கப்பட்டுள்ளன. இதனால் உலகத்தின் சில பகுதிகளில் சிறிய அளவிலான மருந்துகளே மலேரியாவின் சிகிச்சைகளில் பயனுள்ளதாக இருக்கிறது.
அறிகுறிகள் தொகு
மலேரியாவின் அறிகுறிகளாவன: காய்ச்சல், உடல் நடுக்கம், மூட்டுவலி (மூட்டுகளில் வலி ஏற்படுதல்), வாந்தி, இரத்த சோகை (இரத்தமழிதலினால் ஏற்படுகிறது), ஈமோகுளோபின் நீரிழிவு, விழித்திரை சேதமடைதல்,[6] மற்றும் வலிப்புகள். சுழற்சி முறையில் ஏற்படும் திடீர் குளிர்மத்தைத் தொடர்ந்து குளிர்நடுக்கம் ஏற்படும். அதன் பிறகு காய்ச்சலும் வியர்வையும் 4 முதல் 6 மணி நேரம் வரை இருக்கும். இவைகள் மலேரியாவின் முதல்நிலை அறிகுறிகளாகும். P. விவக்ஸ் மற்றும் P. ஓவலே நோய்த்தொற்றுகளாக இருந்தால் ஒவ்வொரு இரண்டு நாட்களும் இது போன்று ஏற்படும். P. மலேரியா நோய்த்தொற்றாக இருந்தால் ஒவ்வொரு மூன்று நாட்களும் இது போன்ற அறிகுறிகள் ஏற்படும்.[7] P. பால்சிபாரத்தனால் (falciparum) ஏற்படும் நோய்த்தொற்றாக இருந்தால் ஒவ்வொரு 36 முதல் 48 மணி நேரங்கள் அல்லது அதற்கும் குறைவான நேரங்களுக்கு காய்ச்சல் திரும்பத் திரும்ப வரும் (விட்டு விட்டு) மற்றும் காய்ச்சல் தொடர்ந்து இருந்துகொண்டே இருக்கலாம். இதற்கான காரணம் இன்னும் சரியாக தெரியாவிட்டாலும், உயர் மண்டையக அழுத்தத்தின் காரணத்தினாலும் இது போன்ற அறிகுறி ஏற்படலாம். மலேரியாவினால் பாதிக்கப்பட்ட குழந்தைகள் வழக்கத்திற்கு மாறாக உடல் இருக்கை நிலையை வைத்திருப்பதுப் போல் காணப்படுவார்கள். மூளை கடுமையாக பாதித்ததன் காரணத்தினாலும் இது இருக்கலாம்.[8] அறிந்துகொள்ளும் அறிவாற்றலை மலேரியா பாதிப்பதாக கண்டுபிடிக்கப்பட்டுள்ளது. இந்த பாதிப்பு குறிப்பாக குழந்தைகளுக்கு ஏற்படுகிறது. மூளை வளர்ச்சி அதிவேகமாக இருக்கும் காலத்தின் போது இரத்த சோகையையும் நேரடி மூளை பாதிப்பையும் இது ஏற்படுத்துகிறது. குழந்தைகள் மிகவும் எளிதாக பாதிப்படைய கூடிய பெருமூளைச்சிரைக்குரிய மலேரியாவினால் நரம்பியல் ரீதியான பாதிப்பு ஏற்படுகிறது.[9][10] பெருமூளைச்சிரைக்குரிய மலேரியா விழித்திரை வெண்மையாகுதலுடன் தொடர்புடையதாக இருக்கிறது.[11] மற்ற காய்ச்சலிருந்து இந்த அறிகுறி தான் இந்த நோயைவேறுபடுத்திக் காட்டுகிறது.[12]
மலேரியாவின் கடுமையான நோய்த் தாக்கத்தை P. ஃபால்ஸிபாரம் நோய்த்தொற்று தான் அதிகமாக ஏற்படுத்துகிறது. வழக்கமாக நோய்த்தொற்று ஏற்பட்ட பிறகு 6 முதல் 14 நாட்களில் இந்த நோய் தீவிரமடையும்.[13] ஆழ்மயக்கம் (கோமா) மற்றும் இறப்பு ஆகியவை மலேரியாவின் கடுமையான நோய் நிலையின் விளைவுகளாகும். மலேரியா நோய்க்கு சிகிச்சை அளிக்கபடாவிட்டால் இளம் குழந்தைகளும் கர்ப்பிணிகளும் எளிதில் பாதிப்படைய வாய்ப்பிருக்கிறது. மண்ணீரல் பிதுக்கம் (மண்ணீரல் விரிவடைதல் (பெரிதாகுதல்), கடுமையான தலைவலி, பெருமூளைச்சிரையில் குருதியோட்டக்குறைவு ஏற்படுதல், ஈரல் பெருக்கம் (ஈரல் விரிவடைதல்), இரத்தசை சர்க்கரைக் குறைவு மற்றும் சிறுநீரக செயலிழப்புடன் ஈமோகுளோபின் நீரிழிவு ஏற்படலாம். சிறுநீரக செயலிழப்பு கறுநீர்க்காய்ச்சலை ஏற்படுத்தலாம். இதன் காரணத்தினால் சிதைவடைந்த இரத்த சிவப்பணுக்களிலிருந்து ஹீமோகுளோபின் சிறுநீர் வழியாக வெளியாகும். மலேரியாவின் கடுமையான நோய் நிலை மிகவும் விரைவாக அதிகரித்து சில மணிநேரங்கள் அல்லது நாட்களுக்குள் மரணத்தை ஏற்படுத்திவிடலாம்.[13] தீவிர பராமரிப்பு மற்றும் சிகிச்சையில் இருந்தும் கூட அதிகமான நேரங்களில் கடுமையான நோய் தாக்கம் இருக்கும் நோயாளிகள் மத்தியில் நோய் இறப்பு வீதம் 20 சதவீதத்திற்கும் அதிகமாகிவிடுகிறது.[14] ஆண்டு முழுவதும் நோய் தோன்றும் பகுதிகளில் கொடுக்கப்படும் சிகிச்சை திருப்தியளிக்கக் கூடியதாக இல்லை. மலேரியாவின் மொத்த இறப்பு வீதம் 10ல் ஒன்றாக இருக்கலாம் (10 நோயாளிகளில் ஒருவருக்கு இறப்பு நேரிடுகிறது).[15] நெடுங்காலமாக, மலேரியாவின் கடுமையான நோய் நிலையால் பாதிக்கப்பட்ட குழந்தைகளுக்கு ஏற்படும் வளர்ச்சி ரீதியான குறைவுகள் ஆவணப்படுத்தப்பட்டு வருகின்றன.[16]
P. விவக்ஸ் மற்றும் P. ஓவலே ஆகிய இரண்டிலும் நாட்பட்ட (நீண்ட கால) மலேரியா தாக்கம் காணப்படுகிறது. ஆனால் P. ஃபால்சிபாரத்தில் இது போன்ற நோய்த் தாக்கம் இல்லை. கல்லீரலில் ஒட்டுண்ணிகள் மறைந்திருப்பதன் காரணத்தினால், நோய் தாக்கம் ஏற்பட்டு மாதங்கள் அல்லது ஆண்டுகளுக்குப் பிறகு இந்த நோய் மறுபடியும் ஏற்படலாம். இரத்த ஓட்டத்தில் ஒட்டுண்ணிகள் மறைந்துவிட்டதை பார்த்துவிட்டு மலேரியாவின் நோய் குணமாகிவிட்டது என்று விவரிப்பது தவறாக இருக்கலாம். P. விவக்ஸ் நோய்த்தொற்றின் மிகவும் நீண்ட நோய்காப்பு காலம் 30 வருடங்கள் என்று அறிவிக்கப்பட்டுள்ளது.[13] மிதமான காலநிலையுள்ள பகுதிகளில் தோராயமாக 5 P. விவக்ஸ் மலேரியா நோயாளிகளில் ஒருவருக்கு ஹிப்னோசோயட்டுகளால் பொறுத்திருந்து தாக்குதல் ஏற்படுகிறது (அதாவது கொசு கடித்த பிறகு உள்ள ஆண்டிலிருந்து நோய் மறுபடியும் வர ஆரம்பிக்கும்).[17]
காரணங்கள் தொகு
மலேரியா ஒட்டுண்ணிகள் தொகு
பேரினம் பிளாசுமோடியத்தின் முதற்கலவுரு ஒட்டுண்ணிகளினால் மலேரியா ஏற்படுகிறது. (தொகுதி அபிகாம்ப்லெக்ஃசா). P. ஃபால்சிபாரம் , P. மலேரியா , P. ஓவலே , P. விவக்ஃசு மற்றும் P. நோலெசி ஆகியவை மனிதர்களிடம் மலேரியா ஏற்படுவதற்கு காரணமாக இருக்கிறது.[18][19] நோய்த்தொற்று ஏற்பட மிகவும் பொதுவான காரணமாக இருப்பது P. ஃபால்சிபாரம் ஆகும். மலேரியா நோயாளிகளில் சுமார் 80 சதவீதமானோருக்கு மலேரியா நோய்த்தொற்று வர இது காரணமாக இருக்கிறது. மலேரியா நோயினால் இறப்பவர்களில் சுமார் 90% இறப்பிற்கு இது காரணமாக இருக்கிறது.[20] பறவைகள், ஊரும் விலங்குகள் (ஊர்வன), குரங்குகள், சிம்பான்சிகள் மற்றும் கொறிணிகள் ஆகியவைகளுக்கும் ஒட்டுண்ணி சார்ந்த பிளாசுமோடியம் இனங்கள் நோய்த்தொற்றை ஏற்படுத்துகின்றன.[21] மலேரியாவின் பல சிமியன் இனங்கள் மனித நோய்த்தொற்றுகளுடன் தொடர்புடையதாக ஆவணப்படுத்தப்பட்டுள்ளன. அவையாவன: P. நோலெசி , P. இனியு , P. சைனோமோல்கி ,[22] P. சிமியோவலே , P. பிராசிலியணம் , P. ஸ்கிவெட்ஸி மற்றும் P. சிமியம் ; எனினும், P. நோலெசியை தவிர மற்றவைகளுக்கு பொது சுகாதாரத்தில் குறைவான முக்கியத்துவமே பெரும்பாலும் கொடுக்கப்படுகிறது.[23] கோழிக்குஞ்சுகளுக்கும் வான்கோழிகளுக்கும் ஏவியன் மலேரியா உயிரிழப்பை ஏற்படுத்துவதாக இருந்தாலும் கூட, பண்ணைகள் வைத்திருக்கும் விவசாயிகளுக்கு பொருளாதார இழப்புகள் எதுவும் அதிகளவில் இந்த நோய் ஏற்படுத்திவிடாது.[24] எனினும், மனிதர்களுக்கு தற்செயலாக ஏற்பட்ட இந்த நோய் ஹவாயில் ஆண்டு முழுவதும் இருக்கும் பறவைகளை அதிகமாகக் கொன்றுவிட்டது. அந்த பறவைகளுக்கு ஏவியன் மலேரியாவை எதிர்க்கும் சக்தி இல்லாததே இதற்கு காரணமாக உள்ளது.[25]
இயங்குமுறை தொகு
கொசு நோய் பரப்பிகள் மற்றும் பிளாஸ்மோடியம் வாழ்க்கை சுழற்சி தொகு
அனாஃபிலிஸ் கொசு (Anopheles genus) பேரினத்தின் பெண் கொசுக்களே ஒட்டுண்ணியின் முதல்நிலை (முதல்தர) ஊட்டுயிர்கள் மற்றும் பரவும் தன்மை கொண்ட நோய் பரப்பிகளாகும். ஒரு நோய்த்தொற்றுடைய மனிதனிடமிருந்து இளம் கொசுக்கள் உணவு எடுத்துக்கொள்வதன் மூலம் முதலில் மலேரியா ஒட்டுண்ணிகளை உறிஞ்சிக்கொள்கிறது. நோய்த்தொற்று ஏற்பட்ட அனாஃபிலிஸ் கொசுக்கள் பிளாஸ்மோடியம் வித்துயிரிகளை அதனுடைய உமிழ் நீர்ச்சுரப்பிகளின் மூலம் எடுத்துச் செல்கிறது. ஒரு நோய்த்தொற்றுடைய மனிதரிடமிருந்து இரத்த உணவை எடுத்துக் கொள்ளும் போது ஒரு கொசுவிற்கு நோய்த்தொற்று ஏற்படுகிறது. ஒட்டுண்ணி புணரிச்செல்கள் உறிஞ்சப்பட்டவுடனேயே இரத்தத்திற்கு எடுத்துச் செல்லப்பட்டு ஆண் அல்லது பெண் புணரிகளாக மேலும் வேறுபடுத்தப்பட்டு கொசுவின் குடலில் கலந்துவிடுகிறது. இது நகரண்டத்தை உற்பத்தி செய்து குடல் அகவுறையில் ஊடுருவி சென்று குடல் சுவரில் அண்டப்பந்தை உற்பத்தி செய்கிறது. அண்டப்பந்தில் பிளவு ஏற்படுவதனால் வித்துயிரிகள் வெளியாகின்றன. இந்த வித்துயிரிகள் கொசுவின் உடல் வழியாக உமிழ் நீர்சுரப்பிகளுக்கு சென்று மற்றொரு நபருக்கு (நோய் தொற்று இல்லாத மனிதனுக்கு) நோய்த்தொற்றை பரப்ப தயாராக இருக்கிறது. இந்த வகையான நோய் பரவல் முந்தைய மாற்றம் என்று கருதப்படுகிறது.[26] கொசு, அதனுடைய அடுத்த உணவை எடுத்துக்கொள்ளும் போது உமிழ் நீருடன் வித்துயிரிகளையும் சேர்த்து உட்செலுத்துகிறது.
பெண் கொசுக்கள் மட்டுமே இரத்தத்தை உணவாக எடுத்துக்கொள்ளும். ஆகையால் ஆண் கொசுக்கள் நோயை பரப்பாது. கொசுவின் பெண் அனாஃபிலிஸ் பேரினம் இரவில் தான் தன்னுடைய உணவை எடுத்துக்கொள்ளும். அவை பொதுவாக அந்தி பொழுதில் தான் உணவை தேட ஆரம்பிக்கும். அதற்கு தேவையான உணவு கிடைக்கும் வரை இரவு முழுவதும் தொடர்ந்து தேடிக்கொண்டே இருக்கும். மலேரியா ஒட்டுண்ணிகள் இரத்தம் ஏற்றலின் மூலமாகவும் பரவலாம். இந்த வகையான நோய் பரவல் மிகவும் அரிய ஒன்றாகும்.[27]
நோய் தோன்றும் முறை தொகு
மலேரியா இரண்டு கட்டமாக மனிதர்களுக்கு உருவாகிறது: எக்ஸோஎரித்ரோசைட்டிக் (exoerythrocytic) மற்றும் எரித்ரோசைடிக் (erythrocytic) கட்டம். எக்ஸோஎரித்ரோசைட்டிக் கட்டத்தில் ஈரலுக்குரிய அமைப்பில் அல்லது கல்லீரலில் நோய்த்தொற்று ஏற்படுகிறது. எரித்ரோசைட்டிக் கட்டத்தில் எரித்ரோசைடுகள் அல்லது இரத்த சிவப்பணுக்களில் நோய்த்தொற்று ஏற்படுகிறது. நோய்த்தொற்றுடைய ஒரு கொசு உணவை எடுத்துக்கொள்வதற்காக ஒரு நபரின் தோலைக் கடிக்கும் போது கொசுவின் உமிழ் நீருடன் சேர்ந்து வித்துயிரிகளும் இரத்த ஓட்டத்தில் நுழைந்து கல்லீரலுக்கு செல்கின்றன. மனிதர்களுக்குள் நுழைந்த 30 நிமிடங்களிலேயே வித்துயிர்கள் ஹெபட்டோசைட்டுகளுக்கு நோய்த்தொற்றை ஏற்படுத்தி 6 முதல் 15 நாட்களில் அறிகுறிகளற்றும் பாலிலி முறையிலும் பெருக்கமடையும். கல்லீரலுக்கு வந்த உடனேயே இந்த உயிரினங்கள் ஆயிரக்கணக்கான வளருயிரிகளாக பெருக்கமடைகின்றன. இவை பெருக்கமடைந்தவுடன் இரத்தத்தில் தப்பிச் சென்று இரத்த சிவப்பணுக்களுக்கு நோய்த்தொற்றை ஏற்படுத்துகின்றது. வாழ்க்கை சுழற்சியின் எரித்ரோசைட்டிக் நிலை இவ்வாறு ஆரம்பமாகிறது.[28] நோய்த்தொற்றுடையவரின் கல்லீரல் உயிரணு செல் சவ்வின் மூலம் ஒட்டுண்ணிகள் அதனுடைய தோற்றத்தை மறைத்துக்கொண்டு கல்லீரலிலிருந்து தப்பிச் செல்கிறது.[29]
இரத்த சிவப்பணுக்களில் ஒட்டுண்ணிகள் மேலும் பெருக்கமடைந்து புதிய இரத்த சிவப்பணுக்களுக்கு நோய்த்தொற்றை ஏற்படுத்துவதற்கு அதனுடைய ஊட்டுயிரிகளிலிருந்து பாலிலி முறையில் ஒரு குறிப்பிட்ட கால இடைவெளியில் வெளியாகிறது. இது போன்று பலப் பெருக்கமடையும் சுழற்சிகள் நடைபெறும். இது போன்று ஒரே சமயத்தில் பல வளருயிரிகள் தப்பிச் சென்று இரத்த சிவப்பணுக்களுக்கு நோய்த்தொற்றை ஏற்படுத்தும் போது முதல் நிலை காய்ச்சல் ஏற்படுகிறது.
சில P. விவக்ஸ் மற்றும் P. ஓவலே வித்துயிரிகள் எக்ஸோஎரித்ரோசைட்டிக் கட்ட வளருயிரிகளாக உடனடியாக மாறுவதில்லை. அதற்கு மாறாக இவை ஹிப்னோசோயட்டுகளை (hypnozoites) உற்பத்தி செய்து குறிப்பிட்ட மாதங்களிலிருந்து (பொதுவாக 6 முதல் 12 மாதங்கள் இருக்கலாம்) மூன்று வருடங்கள் வரையிலும் செயலற்றதாக இருக்கும். செயலற்றதாக இருந்த பிறகு அவை மறுபடியும் செயல்பட தொடங்கி வளருயிரிகளை உற்பத்தி செய்யும். மலேரியாவின் இந்த இரண்டு இனங்களின் நீண்ட நோய்க்காப்புக் காலத்திற்கும் காலத்தாமதத்துடன் நோய் மறுபடியும் ஏற்படுதலுக்கும் ஹிப்னோசோயட்டுகள் காரணமாக இருக்கின்றன.[30]
உடலின் நோய் எதிர்ப்பு மண்டலத்தனால் ஒட்டுண்ணிகளை எதிர்த்துப் போராட முடியாது. ஏனெனில் கல்லீரல் மற்றும் இரத்த உயிரணுக்களில் மனிதனுள் இருக்கும் ஒட்டுண்ணியின் வாழ்க்கை சுழற்சி அமைந்திருக்கிறது. மேலும் தடுப்பாற்றல் முனைந்து காணல் திறனிற்கும் புலப்படாத வகையில் அமைந்துள்ளது. எனினும், நோய்த்தொற்றுடைய இரத்த உயிரணுக்கள் சுழற்சியின் போது மண்ணீரலில் அழிக்கப்பட்டுவிடும். இதை தவிர்ப்பதற்கு, P. ஃபால்ஸிபாரம் ஒட்டுண்ணிகள் நோய்த்தொற்றுடைய இரத்த உயிரணுக்களின் மேல் பரப்பில் ஒட்டும் தன்மையுடைய புரதங்களை வெளிக்காட்டுகிறது. இதனால் சிறிய இரத்த குழல்களின் சுவர்களில் இரத்த அணுக்கள் ஒட்டிக்கொள்கின்றன. இதன் மூலம் பொது சுற்றோட்டத்திலும் மண்ணீரலிலும் ஒட்டுண்ணிகளை இணைத்துவிடுகிறது.[31] மலேரியாவின் இரத்த இழப்பு சோகை சிக்கலை அதிகரிப்பதற்கு இந்த ஒட்டும் தன்மையே முக்கிய காரணியாக இருக்கிறது. இந்த நோய்த்தொற்றுடைய இரத்த சிவப்பணுக்கள் அதிகமாக இணைந்ததன் காரணத்தினால் உயர் அகத்தோலியம் சார்ந்த நுண்சிரைகள் (சுற்றோட்ட மண்டலத்தின் மிகச்சிறிய கிளைகள்) அடைபட்டுவிடலாம். இந்த குழல்களில் அடைப்பானது நஞ்சுக்கொடி சார்ந்த மற்றும் பெருமூளை சம்பந்தப்பட்ட மலேரியா ஆகியவற்றின் அறிகுறிகளுக்குக் காரணமாக இருக்கலாம். பெருமூளை சம்பந்தப்பட்ட மலேரியாவில் இரத்த சிவப்பணுக்களின் இணைப்பினால் மூளை இரத்தத் தடையை அதிகரிக்க செய்து ஆழ்மயக்கத்தையும் (கோமா) ஏற்படுத்தலாம்.[32]
இரத்த சிவப்பணு மேல் பரப்பிலுள்ள ஒட்டும் தன்மை கொண்ட புரதங்கள் (PfEMP1 என்று அழைக்கப்படும் பிளாஸ்மோடியம் ஃபால்ஸிபாரத்திற்கான எரித்ரோசைட் சவ்வு புரதம் 1) நோய் எதிர்ப்பு மண்டலத்திற்கு உட்பட்டவையாகவே இருப்பினும், அதனுடைய அதிகளவு வகைகள் இருப்பதன் காரணத்தினால் நல்ல தடுப்பாற்றல் இலக்குகளாக அவை கருதப்படுவதில்லை; ஒர் ஒற்றை ஒட்டுண்ணியில் குறைந்தது 60 வேறுபாடுகள் கொண்ட புரதங்களாவது இருக்கும் மற்றும் ஒட்டுண்ணி தொகுதிகளினுள் வரம்பற்ற வகைகளும் இருக்கின்றன.[31] ஒரு திருடன் மாறுவேடங்களை மாற்றுவது போல் அல்லது ஓர் ஒற்றன் பல கடவுச்சீட்டுகளை வைத்திருப்பதுப் போல் ஒட்டுண்ணிகளும், PfEMP1 மேல் பரப்பு புரதங்களுக்கு இடையே எங்கு வேண்டுமானாலும் அதனுடைய தோற்றத்தை மாற்றிக்கொள்ளும் திறன் கொண்டதாக இருக்கிறது. இதன் மூலம் போராடி துரத்தும் நோய் எதிர்ப்பு மண்டலத்தை விட இது ஒரு படி முன்பு உள்ளது.
சில வளருயிரிகள் ஆண் மற்றும் பெண் புணரிச்செல்களாக மாறுகின்றன. நோய்த்தொற்றுடைய ஒரு நபரின் தோலை ஒரு கொசு கடிக்கும் போது இரத்தத்தினுள் உள்ள புணரிச்செல்களையும் சேர்த்து அந்த கொசு எடுத்துக்கொள்ளும் வாய்ப்பிருக்கிறது. ஒட்டுண்ணியின் கருத்தரித்தல் மற்றும் பாலியல் மறுசேர்க்கை கொசுவின் குடலில் நடைபெறுகிறது. இதனால் கொசு, நோயின் இறுதி ஊட்டுயிர் என்று வரையறுக்கப்படுகிறது. புதிய வித்துயிரிகள் உருவாகி கொசுவின் உமிழ் நீர்சுரப்பிகள் வழியாக பயணம் செய்து சுழற்சியை முழுமை செய்கின்றன. கொசுக்கள் கர்ப்பிணிகளை அதிகம் தாக்கக்கூடியதாக இருக்கின்றன.[33] குழந்தை இறந்தே பிறத்தல், குழந்தை இறக்கும் பண்பு மற்றும் குழந்தை எடை குறைவாக பிறத்தல்[34] ஆகியவை கர்ப்பிணிகளுக்கு மலேரியா ஏற்படுவதனால் உண்டாகிறது. குறிப்பாக P. ஃபால்ஸிபாரம் நோய்த்தொற்றின் காரணத்தினால் இவை ஏற்படுகின்றன. P. விவக்ஸ் போன்ற மற்ற இன நோய்த்தொற்றுகளும் இதற்கு காரணமாக இருக்கின்றன.[35]
நோயறிதல் தொகு
1880 ஆம் ஆண்டில் சார்லஸ் லாவ்ரன் முதன் முதலாக இரத்தத்தில் மலேரியா ஒட்டுண்ணிகள் இருப்பதை காட்சியாகக் காண்பித்ததிலிருந்து[36] இரத்தத்தின் நுண்ணோக்கி பரிசோதனை மலேரியா நோயறிதலின் முக்கிய பரிசோதனையாக இருக்கிறது.
காய்ச்சல் மற்றும் செப்டிக் ஷாக் (septic shock) ஆகியவை பொதுவாக ஆப்பிரிக்காவில் மலேரியாவின் தீவிரத்தன்மையாக தவறாக அறுதியிடல் செய்யப்படுகிறது. இதனால் வாழ்க்கைக்கு அச்சுறுத்தலாக இருக்கும் மற்ற நோய்கள் சிகிச்சையளிக்கப்படாமல் போய்விடுகிறது. மலேரியா ஆண்டு முழுவதும் தோன்றும் பகுதிகளில் குருதியில் ஒட்டுண்ணி இருப்பதனால் மட்டும் மலேரியாவின் தீவிரத்தன்மையை அறுதியிடல் செய்து விட முடியாது. ஏனெனில் அந்த நேரத்தில் இருக்கும் மற்ற நோயின் காரணமாகவும் குருதியில் ஒட்டுண்ணி இருக்கலாம். மலேரியா சார்ந்த அல்லது மலேரியா அல்லாத ஆழ்மயக்கத்தை (கோமா) வேறுபடுத்திக் காட்டுவதில் மற்ற மருத்துவ அல்லது ஆய்வுக்கூட பரிசோதனைகளை விட மலேரியா சார்ந்த விழித்திரை நோய் சிறந்ததாக (95% கூட்டு உணர்திறன் மற்றும் 90% தனிக்குறிப்புத்தன்மை) இருக்கிறது என்று சமீபத்தில் வந்த ஆய்வுகள் கருத்துரைக்கின்றன.[37]
அறுதியிடல் செய்வதில் இரத்த மாதிரி மிகவும் அதிகமாக பயன்படுத்தப்பட்டாலும் கூட, உமிழ் நீரும் சிறுநீரும் இரத்தத்திற்கு பதிலாக ஆய்வு செய்யப்படுகின்றன. இவை தோலினுள் உட்செலுத்தப்படாமல் பெறப்படும் மாதிரிகளாகும்.[36]
நோய்க் குறி சார்ந்த அறுதியிடல் தொகு
சிறிய ஆய்வுக்கூட அறுதியிடல் பரிசோதனைகள் கூட செய்யமுடியாத நிலையில் இருக்கும் பகுதிகளில் மலேரியாவிற்கு சிகிச்சைக் கொடுப்பதற்கு தானுணர் காய்ச்சலின் வரலாறு மட்டுமே நோய்க்குறிகளாகப் பயன்படுத்தப்படுகின்றன. மலாவி (Malawi) நாட்டுக் குழந்தைகளில் கீம்சா-நிற (Giemsa-stained) இரத்த ஸ்மியர்கள் பயன்படுத்தி செய்த ஒரு ஆய்வில், தானுணர் காய்ச்சலின் வரலாற்றை மட்டுமே அறுதியிடலுக்குப் பயன்படுத்துவதற்குப் பதிலாக மருத்துவ முன்கணிப்புகளை (மலக்குடல் சிரைக்குரிய வெப்பநிலை, நகத்தடியின் தோல் நிறமிழப்பு மற்றும் மண்ணீரல் பிதுக்கம்) சிகிச்சைக்கான நோய்க் குறிகளாக பயன்படுத்தபட்டன. இதன் மூலம் துல்லியமான அறுதியிடல் 21 சதவீதத்திலிருந்து 41 சதவீதமாக உயர்ந்தது மற்றும் மலேரியாவிற்கான தேவையற்ற சிகிச்சை குறிப்பிடத்தக்க அளவு குறைந்தது.[38]
குருதிப்படலங்களின் நுண்ணோக்கி பரிசோதனை தொகு
குருதிப்படலங்களின் நுண்ணோக்கி பரிசோதனை மிகவும் சிக்கனமான, விரும்பக்கூடிய மற்றும் நம்பகமான மலேரியா அறுதியிடலாகும். ஏனெனில் நான்கு பெரிய ஒட்டுண்ணி இனங்கள் ஒவ்வொன்றிற்கும், வேறுபட்ட சிறப்புப்பண்புகள் இருக்கின்றன. குருதிப்படலத்தின் இரண்டு வகைகள் வழக்கமாகப் பயன்படுத்தப்பட்டு வருகிறது. மெல்லிய படலங்கள் வழக்கமான குருதிப்படலங்களைப் போலவே இருக்கும், மேலும் இனங்களை அடையாளம் கண்டுபிடிப்பதற்கும் உதவும். ஏனெனில் இந்த முறையின் மூலம் ஒட்டுண்ணிகளின் தோற்றம் தெளிவாகத் தெரிகின்றன. தடித்த படலங்கள் அதிக அளவு இரத்தத்தை நுண்ணோக்கியாளர் ஸ்கிரீன் செய்வதற்கு உதவுகிறது. மெல்லிய படலத்தை விட தடித்த படலங்கள் பதினோறு மடங்குகள் உணர்திறன் அதிகம் கொண்டதாக இருக்கின்றன. இதனால் குறைந்த அளவு நோய்த்தொற்றுகளை எடுத்தல் தடித்த படலத்தில் சுலபமாக உள்ளது. ஆனால் ஒட்டுண்ணியின் உருவம் மிகவும் அதிகமாக வேறுபடுத்தப்பட்டு காண்பிக்கப்படும். இதன் காரணத்தினால் வித்தியாசமான இனங்களிடையே உள்ள வேறுபாடுகளை கண்டறிதல் மிகவும் சிரமமாக இருக்கும். இந்த தடித்த மற்றும் மெல்லிய ஸ்மியர்களின் (smears) நன்மை மற்றும் குறைபாடுகளைக் கருத்தில் கொண்டால், இறுதி அறுதியிடல் செய்யும் போது இரண்டு ஸ்மியர்களையும் பயன்படுத்துவது அவசியமாக இருக்கிறது.[39]
தடித்த படலத்திலிருந்து ஓர் அனுபவமிக்க நுண்ணோக்கியாளரால் இரத்த சிவப்பணுவில் 0.0000001 சதவீதம் வரை ஒட்டுண்ணிகளின் அளவுகள் இருந்தாலும் அதை (அல்லது குருதியில் ஒட்டுண்ணி இருப்பதை) கண்டறிய முடியும். ஆரம்பநிலை வளர்விலங்குயிரிகளின் ("வட்ட வடிவ") நான்கு இனங்களும் ஒரே மாதியாகக் காணப்படுவதனால் இனங்கள் சார்ந்த அறுதியிடல் செய்தல் சிரமமாக இருக்கலாம். ஓர் ஒற்றை வட்ட வடிவத்தை மட்டும் அடிப்படையாகக் கொண்டு இனங்களை அறுதியிடல் செய்துவிட முடியாது; பல வகையான வளர்விலங்குயிரிகளை அடிப்படையாகக் கொண்டே இனங்கள் அடையாளம் கண்டுகொள்ளப்படுகின்றன.
களப் பரிசோதனைகள் தொகு
நுண்ணோக்கி இல்லாத பகுதிகளில் அல்லது ஆய்வுக்கூடப் பணியாளர்களுக்கு மலேரியா அறுதியிடலில் அனுபவம் இல்லாமல் இருக்கும் போது மலேரியா எதிர்செனி கண்டுபிடிக்கும் பரிசோதனைகள் பயன்படுத்தப்படுகின்றன. இந்த வகையான பரிசோதனைகளுக்கு ஒரு துளி இரத்தமே தேவைப்படுகிறது.[40] இம்யூனோக்ரோமாட்டோக்ராஃபிக் பரிசோதனைகள் (மலேரியா அறுதியிடல் துரிதமாக செய்யவதற்கான பரிசோதனைகள், எதிர்ச்செனியைக் கண்டுபிடிக்கும் சோதனை அல்லது "ஆழ்த்துகோல் (டிப்ஸ்டிக்ஸ்)" என்றும் அழைக்கப்படுகின்றன) உருவாக்கப்பட்டு களப்பரிசோதனைகளாகச் செய்யப்படுகின்றன. இந்த பரிசோதனைகளில் விரல் முனைகள் அல்லது நாளக்குருதி பயன்படுத்தப்படுகின்றன. இந்த பரிசோதனை முழுமையாக செய்யப்படுவதற்கு மொத்தம் 15 முதல் 20 நிமிடங்கள் தேவைப்படும். இதற்கு ஆய்வுக்கூடம் தேவைப்படாது. இந்த வகையான துரித அறுதியிடல் மூலம் செய்யப்பட்ட பரிசோதனைகளில் கண்டறியப்பட்ட குறுமட்டத்தின் வரம்பு இரத்தத்தில் 100 ஒட்டுண்ணிகள்/µl ஆக உள்ளன. ஆனால் தடித்த படல நுண்ணோக்கியின் மூலம் 5 மட்டுமே கண்டறியப்பட்டது. துரித அறுதியிடல் செய்வதற்கான முதல் பரிசோதனைகள் P. ஃபால்ஸிபாரம் குளுட்டோமேட் டீஹைடிரோஜீனேஸுகளை எதிர்ச்செனிகளாக பயன்படுத்தி செய்யப்பட்டன.[41] PGluDH பதிலாக P.ஃபால்ஸிபாரம் லாக்டேட் டீஹைடிரோஜீனேஸ் 33 kDa ஆக்ஸிடோரெடக்டேஸ் [EC 1.1.1.27] பயன்படுத்தப்பட்டது. கிளைகோட்டிக் தடத்தின் கடைசி நொதியாக இது உள்ளது. இது ATP உருவாக்கத்திற்கு மிகவும் முக்கியமானதாக இருக்கிறது மற்றும் P. பால்ஸிபாரம் வெளிப்படுத்தும் அதிக அளவு நொதிகளில் ஒன்றாகும். PLDH இரத்தத்தில் நிலைத்திருக்காது. ஆனால் வெற்றிகரமான சிகிச்சைக்குப் பிறகு ஒட்டுண்ணிகள் வெளியாகும் அதே நேரத்தில் இதுவும் வெளியாகிவிடும். சிகிச்சைக்குப் பிறகு எதிர்ச்செனி குறைபாடு இருத்தல் சிகிச்சை தோல்வியடைந்து விட்டதை முன்னமே கணித்து சொல்வதற்கு pLDH பரிசோதனைப் பயன்படும். இந்த வகையில் pLDH pGluDH ஐப் போன்றே உள்ளது. pLDH சரிச்சமான நொதிகளுக்கு இடையே உள்ள எதிர்ச்செனி சார்ந்த வித்தியாசங்களினால் ஆப்டிமல்-ஐ.டி (OptiMAL-IT) பரிசோதனையின் மூலம் P. ஃபால்ஸிபாரம் மற்றும் P. விவக்ஸிற்கு இடையே உள்ள வேறுபாட்டை காண்பிக்க முடியும். 0.01% குருதியில் இருக்கும் ஒட்டுண்ணி வரை உள்ள ஃபால்சிபாரத்தை ஆப்டிமல்-ஐ.டி கண்டுபிடிக்கும். ஃபால்சிபாரம் அல்லாதவற்றை 0.1% வரை கண்டுபிடிக்கும். பாரா செக்-பி.எஃப் (Para check-Pf) இரத்தத்தில் ஒட்டுண்ணி இருப்பதை 0.002% அளவுக்கு கண்டுபிடிக்கும். ஆனால் ஃபால்ஸிபாரம் மற்றும் ஃபால்ஸிபாரம் அல்லாத மலேரியாவிற்கு இடையே உள்ள வேறுபாட்டை காண்பிக்காது. பாலிமரேஸ் தொடர்வினை பரிசோதனையைப் பயன்படுத்தி ஒட்டுண்ணியின் நியூக்ளிக் (உட்கரு) அமிலங்கள் கண்டுபிடிக்கப்படுகின்றன. இந்த தொழில்நுட்பம், நுண்ணோக்கியை விட மிகவும் துல்லியமானதாகும். எனினும் இந்த பரிசோதனை செய்வதற்கு அதிகம் செலவாகும் மற்றும் இதற்கு மேம்படுத்தப்பட்ட ஆய்வுக்கூடமும் அவசியப்படும். குறிப்பாக ஒட்டுண்ணி இரத்த குழல் சுவர்களில் ஒட்டிக்கொள்ளும் திறனுடன் இருக்கும் போது குருதியில் இருக்கும் ஒட்டுண்ணியின் அளவு, நோய் தீவிரமடைதலுடன் தொடர்புடையதாக இருக்கவேண்டும் என்று அவசியமில்லை. களத்தில் குருதியில் இருக்கும் ஒட்டுண்ணியின் குறைந்த அளவுகளை கண்டறிவதற்காக உணர்திறன் அதிகமாகக் கொண்ட தாழ்-தொழில்நுட்ப அறுதியிடல் கருவிகள் உருவாக்கப்படவேண்டும். சிறிய ஆய்வுக்கூட அறுதியிடல் பரிசோதனைகள் கூட செய்யமுடியாத நிலையில் இருக்கும் பகுதிகளில் மலேரியாவிற்கு சிகிச்சைக் கொடுப்பதற்கு தானுணர் காய்ச்சலின் வரலாறு மட்டுமே நோய்க்குறிகளாகப் பயன்படுத்தப்பட்டன. மலாவி நாட்டுக் குழந்தைகளில் கீம்சா-நிற இரத்த ஸ்மியர்கள் பயன்படுத்தி செய்த ஒரு ஆய்வில், தற்போதைய தேசிய திட்டமான தானுணர் காய்ச்சலின் வரலாற்றை மட்டுமே அறுதியிடலுக்குப் பயன்படுத்தவேண்டும் என்பதற்கு பதிலாக மருத்துவ முன்கணிப்புகளை (மலக்குடல் சிரைக்குரிய வெப்பநிலை, நகத்தடியின் தோல் நிறமிழப்பு மற்றும் மண்ணீரல் பிதுக்கம்) சிகிச்சைக்கான நோய்க் குறிகளாக பயன்படுத்தபட்ட போது மலேரியாவிற்கான தேவையற்ற சிகிச்சை குறிப்பிடத்தக்க அளவு குறைந்தது (உணர்திறன் 21 சதவீதத்திலிருந்து 41 சதவீதமாக உயர்ந்தது).[38]
மூலக்கூறு வழிமுறைகள் தொகு
சில மருத்துவ ஆய்வுக்கூடங்களில் மூலக்கூறு வழிமுறைகள் கிடைக்ககூடியதாக இருக்கின்றன. விரைவான நிகழ்நேரப் பரிசோதனைகள் (எடுத்துக்காட்டாக பாலிமரேஸ் தொடர்வினைப் பரிசோதனையை அடிப்படையாகக் கொண்டு செய்யப்படும் QT-NASBA ஆய்வு)[42] ஆண்டு முழுவதும் நோய்த் தோன்றும் பகுதிகளில் பயன்படுத்த முடியும் என்ற நம்பிக்கையில் உருவாக்கப்படுகின்றன.
துரித (விரைவான) எதிர்ச்செனி பரிசோதனைகள் தொகு
0.01% குருதியில் இருக்கும் ஒட்டுண்ணி வரை உள்ள ஃபால்சிபாரத்தை ஆப்டிமல்-ஐ.டி கண்டுபிடிக்கும். ஃபால்சிபாரம் அல்லாதவற்றை 0.1% வரை கண்டுபிடிக்கும். பாரா செக்-பி.எஃப் இரத்தத்தில் ஒட்டுண்ணி இருப்பதை 0.002% வரை கண்டுபிடிக்கும். ஆனால் ஃபால்ஸிபாரம் மற்றும் ஃபால்ஸிபாரம் அல்லாத மலேரியாவிற்கு இடையே உள்ள வேறுபாட்டை காண்பிக்காது. பாலிமரேஸ் தொடர்வினை பரிசோதனையைப் பயன்படுத்தி ஒட்டுண்ணியின் நியூக்ளிக் (உட்கரு) அமிலங்கள் கண்டுபிடிக்கப்படுகின்றன. இந்த தொழில்நுட்பம், நுண்ணோக்கியை விட மிகவும் துல்லியமானதாகும். எனினும் இந்த பரிசோதனையைச் செய்வதற்கு அதிகம் செலவாகும் மற்றும் இதற்கு மேம்படுத்தப்பட்ட ஆய்வுக்கூடமும் அவசியப்படும். குறிப்பாக ஒட்டுண்ணி இரத்த குழல் சுவர்களில் ஒட்டிக்கொள்ளும் திறனுடன் இருக்கும் போது குருதியில் இருக்கும் ஒட்டுண்ணியின் அளவு, நோய் தீவிரமடைதலுடன் தொடர்புடையதாக இருக்கவேண்டும் என்று அவசியமில்லை. களத்தில் குருதியில் இருக்கும் ஒட்டுண்ணியின் குறைந்த அளவுகளை கண்டறிவதற்காக உணர்திறன் அதிகமாகக் கொண்ட தாழ்-தொழில்நுட்ப அறுதியிடல் கருவிகள் உருவாக்கப்படவேண்டும். [43]
தடுக்கும் முறைகள் தொகு
நோய் பரவாமல் தடுப்பதற்கு அல்லது மலேரியா ஆண்டும் முழுவதும் தோன்றும் நோயாக இருக்கும் பகுதிகளில் வசிப்பவர்களைப் பாதுகாப்பதற்கு பயன்படுத்தும் முறைகளாவன: ப்ரோஃபிலாக்டிக் (முற்காப்பி) மருந்துகள், கொசுக்களை முற்றிலுமாக அழித்தல் மற்றும் கொசுக் கடித்தலை தடுத்தல். மக்கள்தொகை அடர்த்தி அதிகமாக இருத்தல், கொசுவின் தொகை அடர்த்தி அதிகமாக இருத்தல் மற்றும் மனிதர்களிடமிருந்து கொசுவிற்கும் கொசுவிடமிருந்து மனிதர்களுக்கும் நோய் பரவுதலின் வீதம் அதிகமாக இருத்தல் ஆகிய அனைத்தும் சேர்ந்து இருக்கும் பகுதியில் மலேரியாவின் நோய் தாக்கம் தொடர்ந்து இருக்கும். இவற்றில் ஏதாவது குறிப்பிட்ட அளவு குறைந்ததானால் அந்த பகுதியை விட்டு ஒட்டுண்ணி சீக்கிரமாகவோ அல்லது சிறிது நாட்கள் கழித்தோ மறைந்துவிடும். இது வட அமெரிக்கா, ஐரோப்பா மற்றும் மத்திய கிழக்குப் பகுதியின் அதிகமான இடங்களில் நிகழ்ந்தது. எனினும் முழு உலகத்திலிருந்தும் ஒட்டுண்ணிகள் முற்றிலுமாக அழிக்கப்பட்டாலே ஒழிய இந்த நிலை மாறாது. ஒட்டுண்ணிகளில் இனப்பெருக்கத்திற்கு சாதகமான நிலை ஏற்படும் போது அவை மறுபடியும் நோய் தாக்கத்தை ஏற்படுத்த ஆரம்பித்துவிடும். அதிகமாக பயணம் செய்வதாலும் ஒரு நாட்டிலிருந்து இன்னொரு நாட்டிற்கு குடி பெயர்தலினாலும் மற்ற நாடுகளிலிருந்து மலேரியா தொற்றுநோயாக பல நாடுகளுக்கும் பரவுகிறது. இது போன்ற பரவுதலின் மூலம் நோய் தொற்றடைந்தவர்கள் பலர் இருக்கிறார்கள். (அனாஃபிலிஸ் எனும் பகுதியைக் காண்க.)
தற்போது மலேரியாவை தடுக்கக்கூடிய தடுப்புமருந்து எதுவுமில்லை. ஆனால் அதிகமான ஆய்வுகள் இதன் அடிப்படையில் செய்வதற்கு ஏதுவான களமாக உள்ளது.
நீண்ட நாட்களாக மலேரியா நோய்க்கு சிகிச்சை அளிப்பதை விட மலேரியா வருவதற்கு முன்னதாகவே தடுத்தல் செலவை குறைப்பதாக இருக்கிறது என்று பல ஆராய்ச்சியாளர்கள் வாதிடுகின்றனர். ஆனால் உலகத்திலேயே மிகவும் ஏழ்மை நிலையில் இருக்கும் மக்கள் பலருக்கு இதற்கு தேவையான செலவை ஈடுசெய்ய முடியவில்லை. ஓர் ஆண்டிற்கு அமெரிக்க டாலர் 3 பில்லியன் நிதி இருந்தால் மலேரியாவை கட்டுப்படுத்திவிடலாம் என்று பொருளாதார அறிவுறையாளரான ஜெஃப்ரி சாச்ஸ் (Jeffrey Sachs) கணக்கிட்டார். புத்தாயிரம் ஆண்டு வளர்ச்சி இலக்குகளை நிறைவேற்றும் வகையில் HIV/AIDS சிகிச்சைக்காகக் கொடுக்கப்படும் பணத்தை மலேரியாவை தடுப்பதற்காகப் பயன்படுத்த வேண்டும். இதற்கு செலவாகும் பணம் ஆப்பிரிக்க பொருளாதாரங்களுக்கு அதிக பலனை கொடுக்கலாம் என்று வாதிட்டனர்.[44]
நிதியைப் பகிர்ந்தளிக்கும் முறை ஒவ்வொரு நாட்டிற்கும் வேறுபட்டிருக்கும். மக்கள்தொகைப் பெருக்கம் அதிகமாக இருக்கும் நாடுகளுக்கு இதே அளவு ஆதரவு இல்லை. 34 நாடுகளுக்கும் ஒரு ஆண்டின் நிதி ஆதரவு டாலர் 1ஐ விட குறைவாக கிடைக்கிறது. இதில் ஆப்பிரிக்காவை சேர்ந்த சில ஏழை நாடுகளும் அடங்கும்.
மற்ற வளரும் நாடுகளைப் போன்று இல்லாமல் பிரேசில், இரிட்ரியா, இந்தியா மற்றும் வியாட்நாம் நாடுகளில் மலேரியாவின் சுமை வெற்றிகரமாகக் குறைக்கப்பட்டுள்ளது. வெற்றி பெற ஏதுவாக இருந்த பொதுவான காரணிகளாவன: ஏற்றதாக இருந்த நாட்டின் நிலைகள், பயனுள்ள கருவிகளின் தொகுப்புகளை இலக்குகளாகப் பயன்படுத்தி செய்த தொழில்நுட்ப அணுகுமுறைகள், தரவை அடிப்படையாகக் கொண்டு முடிவு எடுத்தல், அரசாங்கத்தின் எல்லா நிலைகளிலும் தலைமைப் பதவியில் இருப்பவர்கள் திறம்பட செயலாற்றுதலினால், சமூகங்களின் தன்னார்வ பங்கேற்பு, நிதிகளை பன்முகப்படுத்தி செயல்படுத்துதல் மற்றும் கட்டுப்படுத்துதல், தேசிய மற்றும் துணை தேதிய அளவிலான திறம்பட்ட தொழில்நுட்ப மற்றும் மேலாண்மை திறன், கூட்டாளர் ஏஜென்சிகளிடமிருந்து தொழில்நுட்ப ரீதியான மற்றும் திட்டங்கள் தொடர்பான ஆதரவு மற்றும் போதுமான மற்றும் நெகிழ்த்தன்மை கொண்ட நிதி ஆதரவு.[45]
நோய் பரப்பும் உயிரியைக் கட்டுப்படுத்துதல் தொகு
கொசுக்களை அகற்றுதலின் மூலம் மலேரியாவை முற்றிலுமாக அழிக்கும் முயற்சிகள் சில பகுதிகளில் வெற்றியை தந்துள்ளது. அமெரிக்கா மற்றும் தெற்கு ஐரோப்பாவில் மலேரியா பொதுவாகக் காணப்பட்டது. ஆனால் நோய்ப் பரப்பும் உயிரிகளை கட்டுப்படுத்துதல் திட்டங்களுடன் நோய்த்தொற்றுடைய மனிதர்களைக் கண்காணித்து சிகிச்சை அளித்தலின் மூலம் அப்பகுதிகளிலிருந்து மலேரியா அகற்றப்பட்டுவிட்டது. சில பகுதிகளில், கொசுக்கள் இனப்பெருக்கம் செய்யக்கூடிய தேங்கு தண்ணீரை வடித்து அகற்றுதல் மற்றும் சிறந்த புறச்சுகாதாரம் ஆகியவையே போதுமானதாக இருந்தது. இது போன்ற முறைகளின் மூலம் அமெரிக்க ஒன்றியத்தின் வடக்கு பகுதிகளில் 20வது நூற்றாண்டின் ஆரம்பத்தில் மலேரியா அகற்றப்பட்டது. 1951 ஆம் ஆண்டில் பூச்சிக்கொல்லி DDTஐ பயன்படுத்தி தெற்கு பகுதியில் இந்நோய் அகற்றப்பட்டது.[46] 2002 ஆம் ஆண்டில் அமெரிக்க ஒன்றியத்தில் 1,059 மலேரியா நோயாளிகள் இருந்ததாக அறிக்கை வெளியானது. அதில் 8 பேர் இந்த நோயினால் இறந்ததும் அடங்கும். ஆனால் அதில் 5 பேருக்கு மட்டுமே நோய்த்தொற்று அமெரிக்காவில் ஏற்பட்டது.
DDTக்கு முன்னதாக பல வெப்ப மண்டலப் பகுதிகளில் சில முறைகளைப் பயன்படுத்தி மலேரியா வெற்றிகரமாக முற்றிலும் அழிக்கப்பட்டது அல்லது கட்டுப்படுத்தப்பட்டது. அந்த முறைகளாவன: கொசுக்களின் இனப்பெருக்க நிலங்கள் அல்லது புழுப்பருவ (லார்வா) நிலைகளில் நீர்வாழ்வன இருப்பிடங்களை அகற்றுதல் அல்லது விஷமாக்குதல், எடுத்துக்காட்டாக தண்ணீர் தேங்கியிருக்கும் இடங்களில் எண்ணெய் போடுதல் அல்லது நிரப்புதல். அரை நூற்றாண்டிற்கு மேலாக ஆப்பிரிக்காவில் இந்த வழிமுறைகள் சிறிய பயனை தந்து வருகிறது.[47] 1950கள் மற்றும் 1960களில் மலேரியாவை உலகளவில் முற்றிலுமாக அழிப்பதற்கு, மிகப்பெரிய பொது சுகாதார முயற்சியாக, மலேரியா அதிகம் பரவுகின்ற பகுதிகளில் இருக்கும் கொசுக்கள் இலக்குகளாக தேர்ந்தெடுக்கப்பட்டன.[48] எனினும், வளரும் நாடுகளின் பல பகுதிகளில் மலேரியாவை முற்றிலுமாக அழிப்பதற்கு எடுக்கப்பட்ட இந்த முயற்சிகள் தோல்வியையே தந்தது. இந்த பிரச்சனை பெரும்பாலும் ஆப்பிரிக்காவில் காணப்பட்டது.
கொசுவைக் கட்டுப்படுத்தகூடிய முறையாக தொற்று நீக்கப்பட்ட பூச்சி முறை பெருகி வருகிறது. மரபியல் அல்லது மரபு ரீதியாக மாற்றம் செய்தலின் மூலம் மலேரியா நோய் எதிர்ப்பு சக்தியை கொண்ட கொசுக்களை உருவாக்கலாம் என்று கருத்துரைக்கப்பட்டது. இம்பீரியல் காலேஜ் லண்டனில் உள்ள ஆராய்ச்சியாளர்கள் உலகத்திலேயே முதல் மரபியல் மாற்றம் செய்யப்பட்ட மலேரியா கொசுவை உருவாக்கினார்கள்.[49] 2002 ஆம் ஆண்டில் ஓஹியோவில் உள்ள கேஸ் வெஸ்டன் ரிசார்வ் யூனிவர்சிடி குழுவினர்கள் முதல் பிளாஸ்மோடியம்-நோய் எதிர்ப்பு சக்தியை கொண்ட இனத்தை அறிவித்தார்கள்.[50] தற்போது இருக்கும் கொசுக்களுக்கு பதிலாக புதிதாக மரபு ரீதியாக மாற்றம் செய்யப்பட்ட கொசுக்கள் வெற்றிகரமாக இடம் மாற்றம் செய்யப்படுகின்றன. இது குறிப்பிட்ட மரபணுவின் மெண்டல் கண்ட தலைமுறையுரிமை அல்லாதவற்றை அனுமதிக்கும் வரிசைமுறையை மாற்றிக்கொள்ளும் தன்மையுடைய தனிமங்கள் போன்ற வழிமுறையை அடிப்படையாகக் கொண்டு செய்யப்படுகிறது. எனினும், இந்த முறையில் பல இடர்பாடுகள் இருக்கின்றன மற்றும் இந்த முறை வெற்றியடைய சில காலமாகலாம்.[51] பறக்கும் கொசுக்களை அழிப்பதற்கு லேசர்களைப் பயன்படுத்துதல் போன்ற யோசனை நோய்ப்பரப்பும் உயிரிகளைக் கட்டுப்படுத்தும் முறைகளில் புதிய முறைகளாக உள்ளன.[52]
ப்ரோஃபிலாக்டிக் (முற்காப்பி) மருந்துகள் தொகு
மலேரியாவின் சிகிச்சைக்காகப் பயன்படுத்தப்படும் பல மருந்துகள் மலேரியாவை தடுப்பதற்காகவும் பயன்படுத்தப்படலாம். பொதுவாக நோய்த்தாக்கம் ஏற்பட்ட ஒருவர் சிகிச்சைக்காக எடுத்துக்கொள்ளும் மருந்தின் மருந்தளவை விட குறைவான அளவு நோயைத் தடுப்பதற்காக எடுத்துக்கொள்ளலாம். இவற்றை வாரம் அல்லது தினசரியாகவும் எடுத்துக்கொள்ளலாம். மலேரியா ஆண்டு முழுவதும் தோன்றும் நோயாக இருக்கும் பகுதிகளில் முழு நேரமும் வசிப்பவர்கள் இந்த ப்ரோஃபிலாக்டிக் மருந்துகளை எப்போதாவது எடுத்துக்கொள்ளலாம். மலேரியா இருக்கும் பகுதிகளுக்கு பயணிகளாகவும் குறுகிய-கால விருந்தாளியாகவும் வருபவர்களுக்கு மட்டுமே வழக்கமாக இந்த மருந்துகளை எடுத்துக்கொள்ளுதல் வரம்புப்படுத்தப்பட்டுள்ளது. மருந்துகளை வாங்கும் விலை, நீண்ட நாட்கள் மருந்துகளை பயன்படுத்துவதனால் ஏற்படும் எதிர்மறையான பக்க விளைவுகள் மற்றும் வசதியான நாடுகளுக்கு வெளியில் சில ஆற்றல் வாய்ந்த மலேரியா எதிர்ப்பு மருந்துகளை வாங்குதலில் உள்ள சிரமம் ஆகியவை இதற்கு காரணமாக இருக்கின்றன.
17 ஆம் நூற்றாண்டின் ஆரம்பத்தில் மலேரியாவைத் தடுக்கும் ப்ரோஃபிலாக்டிக் மருந்தாக குயினைன் (Quinine) பயன்படுத்தப்பட்டது. 20 ஆம் நூற்றாண்டில் குயினக்ரைன் (quinacrine), குளோரோகுயின் (chloroquine) மற்றும் ப்ரைமகுயின் (primaquine) போன்ற ஆற்றல் வாய்ந்த மருந்துகள் உருவாக்கப்பட்டன. இதன் மூலம் குயினைனை மட்டுமே நம்பியிருந்த நிலை சற்று குறைந்தது. குளோரோகுயினை எதிர்க்கும் சக்திக் கொண்ட பிளாஸ்மோடியம் ஃபால்ஸிபாரம், கடுமையான மற்றும் பெருமூளை சம்பந்தப்பட்ட மலேரியா நோய்க்கு சிகிச்சை அளிப்பதற்கு குயினைன் இன்றும் பயன்படுத்தப்படுகின்றது. ஆனால் இது நோய் தடுப்பு மருந்தாக பொதுவாகப் பயன்படுத்தப்படுவதில்லை. 18ஆம் நூற்றாண்டின் பிற்பகுதியில் சாமுவேல் ஹனெமான் (Samuel Hahnemann) என்பவர் குயினைனை குறிப்பிட்ட அளவை விட அதிகமாக எடுத்துக்கொள்வதனால் மலேரியாவைப் போன்றே (ஒத்த) நோய்க்குறி நிலை ஏற்படுகிறது என்று குறிப்பிட்டார். ஒப்புமை விதிகள் மற்றும் ஓமியோபதி ஆகியவற்றை அவர் உருவாக்குவதற்கு இது வழிவகுத்தது.
நோயைத் தடுப்பதற்காக பயன்படுத்தப்படும் நவீன கால மருந்துகளாவன: மெஃபெலோகுயின் (லாரியம் ), டாக்ஸிசைக்ளின் (பொதுவாக கிடைக்கக்கூடிய மருந்துகள்), மற்றும் ஆடோவெகுவான் மற்றும் புரோகுவானில் ஹைட்ரோகுளோரைடு (மலரோன் ) ஆகியவற்றின் சேர்க்கை. மலேரியா பகுதியில் உள்ள ஒட்டுண்ணிகளுக்கு இருக்கும் எதிர்க்கும் சக்தியை கண்டறிதல், மருந்தின் பக்கவிளைவுகள் மற்றும் மற்ற பயன்களை கருத்தில் கொண்டு எந்த மருந்தை பயன்படுத்த வேண்டும் என்று தேர்வு செய்யவேண்டும். மருந்துகளை எடுத்துக்கொண்ட உடனேயே ப்ரோஃபிலாக்டிக் மருந்துகள் பயன் தந்துவிடாது. அதனால் மலேரியா ஆண்டு முழுவதும் தோன்றும் நோயாக இருக்கும் பகுதிகளுக்கு தற்காலிகமாக வருபவர்கள் வழக்கமாக அந்த பகுதிக்கு வருவதற்கு முன்னதாகவே ஒன்று அல்லது இரண்டு வாரங்கள் மருந்துகளை எடுத்துக்கொள்ள ஆரம்பித்து விட வேண்டும் மற்றும் அந்தப் பகுதியை விட்டு சென்ற பிறகும் தொடர்ந்து நான்கு வாரங்கள் மருந்துகளை கட்டாயம் எடுத்துக் கொள்ளவேண்டும். (ஆனால் ஆடோவெகுவான் புரோகுவானில் மருந்து மட்டும், அந்த பகுதிக்கு வருவதற்கு 2 நாட்களுக்கு முன்னதாக எடுத்துக்கொள்ள வேண்டும் மற்றும் அப்பகுதியை விட்டு சென்ற பிறகும் 7 நாட்கள் வரை தொடர்ந்து எடுத்துக்கொள்ள வேண்டும்).
மலேரிய நோய் தொற்றுடைய கொசுக்கள் இருக்கும் இடத்தில் ப்ரோஃபிலாக்டிக் மருந்துகளை பயன்படுத்துவதனால் மலேரியா நோய்க்குரிய எதிர்ப்பு சக்தி உருவாவதற்கு இது உதவி செய்கிறது.[53]
இண்டோர் ரெசிட்யூவல் ஸ்ப்ரேயிங் தொகு
இண்டோர் ரெசிட்யூவல் ஸ்ப்ரேயிங் (IRS) என்பது மலேரியாவால் பாதிக்கப்பட்ட பகுதிகளில் இருக்கும் வீடுகளின் உட்புற சுவர்களில் பூச்சிக்கொல்லி மருந்துகளைத் தெளிப்பதாகும். உணவு எடுத்துக்கொண்ட பிறகு பல கொசு இனங்கள் இரத்த உணவு செரிமானத்திற்காக அருகில் உள்ள தளங்களின் மேல் அமரும். இதனால் இருப்பிடங்களின் சுவர்களில் பூச்சிக்கொல்லி மருந்துகள் தெளிக்கப்படிருந்தால் இந்த கொசுக்கள் மற்றொருவரைக் கடித்து மலேரியா ஒட்டுண்ணியைப் பரப்புவதற்கு முன்னமே இறந்துவிடும்.
IRSக்காக முதன் முதலாக வராலாற்று ரீதியில் மிகவும் ஆற்றல் வாய்ந்த பூச்சிக்கொல்லியாக DDT பயன்படுத்தப்பட்டது.[46] ஆரம்ப காலத்தில் மலேரியாவை எதிர்த்துப் போராடுவதற்காக மட்டுமே இது பயன்படுத்தப்பட்டு வந்தாலும், அதற்கு பிறகு வேளாண்மையிலும் பயன்படுத்தப்பட்டது. நோயைக் கட்டுபடுத்துவதற்கு பதிலாக பூச்சிகளை கட்டுப்படுத்தும் முறை அதிகமாகி DDT பயன்பாட்டை விட மேலோங்கிவிட்டது. பெரிய அளவில் வேளாண்மை ரீதியாக பயன்படுத்துவதனால் பல பகுதிகளில் எதிர்ப்பு சக்திக் கொண்ட கொசுக்களின் பரிணாம வளர்ச்சி ஏற்படுவதற்கு இது வழிவகுத்தது. அனாஃபிலிஸ் கொசுக்களுக்கு இருக்கும் DDT எதிர்ப்பு சக்தியை பாக்ட்டீரியாவிற்கு இருக்கும் நோய்க்கிருமி கட்டுப்படுத்தி எதிர்ப்பு சக்தியுடன் ஒப்புமை செய்யப்படலாம். பாக்ட்டீரியா எதிர்ப்பு சோப்புகள் மற்றும் நோய்க்கிருமி கட்டுப்படுத்திகள் ஆகியவற்றை அதிகமாக பயன்படுத்தனால் பாக்ட்டீரியாவிற்கு நோய்க்கிருமி கட்டுப்படுத்தி எதிர்ப்பு சக்தி உருவாகிவிடும். அதே போல பயிர்களுக்கு அதிகமாக DDTஐ தெளிப்பதனால் அனாஃபிலிஸ் கொசுக்களுக்கு DDT எதிர்ப்பு சக்தி உருவாகிவிடும். 1960களின் போது, DDTஐ அளவுக்கு அதிகமாகப் பயன்படுத்துவதனால் உண்டாகும் எதிர்மறையான விளைவுகளைப் பற்றிய விழிப்புணர்வு அதிகமானது. இதனால் 1970களில் பல நாடுகளில் வேளாண்மை தொழிலில் DDTஐ பயன்படுத்துவதற்கு தடை விதிக்கப்பட்டது. சில காலங்களுக்கு வேளாண்மை தொழிலில் DDTயின் பயன்பாடு குறைக்கப்பட்டது அல்லது தடைசெய்யப்பட்டிருந்தது. ஒருவேளை இதன் காரணத்தினால் நோயைக் கட்டுப்படுத்தும் முறையில் DDT மிகவும் ஆற்றல் வாய்ந்ததாக இப்போதும் இருக்கலாம்.
மலேரியாவை கட்டுப்படுத்த DDTஐ பயன்படுத்துவதற்கு தடைவிதிக்கப்படவில்லை என்றாலும் IRSற்கு மற்ற பல பூச்சிக்கொல்லிகள் ஏற்றதாக இருந்தது. ஒரு காலத்தில் மலேரியாவைக் கட்டுப்படுத்தும் முறையில் DDT மிகவும் ஆற்றல் வாய்ந்ததாக இருந்த வெப்ப மண்டல நாடுகளில் பல்லாயிரக்கணக்கான இறப்பு நேரிடுவதற்கு DDTஐ தடை செய்ததே காரணமாக இருக்கிறது என்று சில வழக்கறிஞர்கள் குற்றம் சாட்டினர். மேலும், DDTஐ பொது சுகாதாரத்திற்கு பயன்படுத்துவதற்கு பதிலாக வேளாண்மையில் அதிக அளவு தொழில் ரீதியாக பயன்படுத்தப்பட்டது. இது பெரும்பாலான பிரச்சனைக்கு தொடர்புடையதாக இருந்தது.[54]
தற்போது 12 வெவ்வேறான பூச்சிக்கொல்லிகளை IRS முறைகளுக்காக பயன்படுத்தவேண்டும் என்று உலக சுகாதார நிறுவனம் (WHO) அறிவுறுத்துகிறது. DDT எதிர்ப்பு சக்தியுள்ள கொசுக்கள் வாழும் பகுதிகளில் இருக்கும் மலேரியாவை எதிர்த்து போராடுவதற்கும் அந்த கொசுக்களின் எதிர்ப்பு சக்தி பரிணாம வளர்ச்சியைக் குறைப்பதற்கும் DDT மற்றும் பல பூச்சிக்கொல்லி மருந்துகள் (பைரெத்ராய்ட்ஸ் பெர்மித்திரின் மற்றும் டெல்டாமித்ரின்) பயன்படுத்தப்படுவதற்கு அறுவுறுத்தப்பட்டது.[55] தொடர்ச்சியான கரிம மாசுபடுத்திகளின் (POPs) ஸ்டாகோம் மரபொழுங்கின் அடிப்படையில் பொது சுகாதாரத்திற்காக DDTஐ சிறிய அளவு பயன்படுத்தலாம் என்று அனுமதி கொடுக்கப்பட்டது. ஆனால் இது DDTஐ வேளாண்மை தொழிலுக்கு பயன்படுத்தப்படுவதற்கு தடைவிதிக்கிறது.[56] எனினும் அதனுடைய மரபு எச்சத்தின் காரணத்தினால் பல வளந்த நாடுகளில் DDTஐ சிறிய அளவு பயன்படுத்துவதற்கும் ஊக்குவிப்பதில்லை.[57][58]
எல்லா வகையான இண்டோர் ரெசிட்யூவல் ஸ்ப்ரேயிங்கினால் கொசுக்களின் பரிணாம வளர்ச்சியின் வாயிலாக பூச்சிக்கொல்லி எதிர்ப்பு சக்தி கொசுவிற்கு ஏற்பட்டுவிடுகிறது. இது ஒரு பிரச்சனையாக கருதப்படுகிறது. கொசுவின் நடத்தை மற்றும் நோய்ப் பரப்பியைக் கட்டுபடுத்துதல் என்ற தலைப்பில் ஒரு ஆய்வு வெளியானது. அந்த ஆய்வில் IRS-னால் பாதிக்கப்பட்ட கொசு இனங்கள் எண்டோபீலிக் இனங்களாகும் (உள்ளரங்குகளில் வாழும் தன்மைக் கொண்ட இனங்கள்). தெளித்தலினால் ஏற்படும் எரிச்சலின் காரணத்தினால் அதனுடைய பரிணாம வளர்ச்சிக் கொண்ட சந்ததிகள் எக்ஸோபிலிக் இனங்களாக (வெளியே வாழும் இனங்கள்) மாற்றம் அடைகின்றன. இதன் காரணத்தினால் கொசுக்கள் IRSனால் பாதிக்கப்படுவதில்லை. பாதிக்கப்பட்டாலும் குறைந்த அளவே பாதிக்கப்படுகின்றன. இதனால் தற்காப்பு அமைப்பான IRS பயன் மிகுந்ததாக இல்லை.[59]
கொசு வலைகள் மற்றும் படுக்கைவிரிப்புகள் தொகு
கொசுக்கள் மக்களைக் கடிக்காமல் கொசு வலைகள் பாதுகாக்கிறது. இதனால் இது மலேரியா நோய்த்தொற்றையும் பரவுதலையும் அதிகமாகக் குறைக்கிறது. கொசு வலைகள் ஒரு சரியான வேலியாக இருப்பதில்லை. கொசுவலைகளின் வழியாக உள்ளே வருவதற்கு வேறு ஏதாவது வழியை தேடுவதற்கு முன்னதாக கொசுக்களைக் கொல்லும் வகையில் பூச்சிக்கொல்லியும் அந்த வலையுடன் சேர்ந்து வைக்கப்படுகிறது. பூச்சிக்கொல்லிகளுடன் சேர்த்து செய்யப்படும் வலைகள் (ITN) பூச்சிக்கொல்லிகள் இல்லாத வலைகளை விட இருமடங்கு ஆற்றல் வாய்ந்ததாக இருக்கிறது.[44] வலைகளே இல்லாததுடன் ஒப்பிடும் போது 70% பாதுகாப்பை இந்த வலைகள் தருகின்றன.[60] ஐ.டி.என் மலேரியா நோயிலிருந்து பாதுகாப்பதில் மிகவும் ஆற்றல் வாய்ந்ததாக இருக்கிறது என்பது நிரூபிக்கப்பட்டிருந்தாலும் சப்-சஹாரா ஆப்பிரிக்காவில் இருக்கும் நகர்ப்புற குழந்தைகளில் 2 சதவீதத்திற்கும் குறைவானவர்களே இந்த ITNனினால் பாதுகாக்கப்படுகின்றனர். அனாஃபிலிஸ் கொசுக்கள் இரவில் தான் உணவை எடுத்துக்கொள்ளும் என்பதனால் படுக்கைக்கு மேலே பெரிய "படுக்கை வலையை" தொங்கவிடவேண்டும். அந்த வலை படுக்கை முழுவதையும் முற்றிலுமாக மூடியிருக்கும் வகையில் அமைந்திருக்கவேண்டும்.
பெர்மித்திரின் (permethrin) அல்லது டெல்டாமித்ரின் (deltamethrin) போன்ற பூச்சிக்கொல்லிகளை கொசு வலைகளில் நிரப்பி மற்றவர்களுக்கு வழங்கப்படுவதனால் மலேரியாவை தடுக்கும் முறையில் இது மிகவும் பயனுள்ளதாக இருக்கிறது. மலேரியாவை தடுக்கும் வழிகளில் இது மிகவும் செலவு குறைவான முறைகளில் ஒன்றாக உள்ளது. இந்த வலைகள் அமெரிக்கா, உலக சுகாதார நிறுவனம் (WHO) மற்றும் மற்ற இடங்களில் சுமார் 2.50 டாலர் முதல் 3.50 டாலர் (2–3 யூரோக்கள்) வரை கிடைக்கப்பெறுகின்றன. மலேரியாவை தடுக்கும் முறையில் மிகவும் செலவுக் குறைவான முறையாக ITNகள் காண்பிக்கப்பட்டுள்ளன. இது WHOவின் புத்தாயிரம் ஆண்டு வளர்ச்சி இலக்குகளில் (MDGகள்) ஒரு அங்கமாக உள்ளது.
இந்த வலைகள் மூலம் அதிக பயன் கிடைக்கவேண்டுமென்றால் ஒவ்வொரு 6 மாதங்களுக்கும் ஒருமுறை அந்த வலைகள் பூச்சிக்கொல்லிகளினால் நிறப்பப்பட வேண்டும். இந்த செயல்பாட்டினால் கிராமப்புற பகுதிகளில் தேவையான போது வழங்குவதில் குறிப்பிடத்தக்க அளவு சிக்கல் ஏற்படுகிறது. ஆலிசெட் (Olyset) அல்லது டாவாப்ளஸ் (DawaPlus) போன்ற புதிய தொழில்நுட்பங்கள் நீண்ட நாட்கள் வரும் பூச்சிக்கொல்லி போடப்பட்ட கொசு வலைகளை (LLINகள்) உற்பத்தி செய்தது. இந்த வலையை 5 வருடங்கள் வரை பயன்படுத்தலாம்.[61] இதனுடைய விலை சுமார் அமெரிக்க டாலர் 5.50 ஆக இருக்கிறது. ITNகள் வலைக்கு உள்ளே தூங்குபவர்களை பாதுகாக்கிறது. அதே சமயத்தில் வலையை தொடும் கொசுக்களையும் கொல்கிறது. இந்த முறையின் மூலம் மற்றவர்களுக்கும் சில பாதுகாப்புகளை வழங்குகிறது. குறிப்பாக வலை இருக்கும் அதே அறையில் ஆனால் வலைக்கு வெளியே தூங்குபவர்களுக்கும் இது சிறிது பாதுகாப்பை தருகிறது.
மலேரியா தடுத்தல், சமூக கல்வி மற்றும் மலேரியாவினால் ஏற்படும் ஆபத்துகளை குறித்து விழிப்புணர்வு அளித்தல் ஆகியவற்றுடன் கொசு வலைகளை வழங்கும் பிரச்சாரமும் ஒரு முக்கிய அங்கமாக இருக்கிறது. இந்த கொசு வலைகளை வழங்கும் போது அதை பெற்றுக்கொள்ளும் மக்களுக்கு அந்த கொசு வலைகளைப் பயன்படுத்தும் முறைகளும் தெரிந்திருக்கவேண்டும். "ஹாங்க் அப்" பிரச்சாரங்கள் சர்வதேச செஞ்சிலுவை மற்றும் ரெட் க்ரெசெண்ட் இயக்கத்தின் தன்னார்வ குழுவினர்களினால் நடத்தப்பட்ட பிரச்சாரத்தை போன்றதாகும். இந்த தன்னார்வ குழுவினர்கள் நடத்தும் பிரச்சாரத்தில், பிரச்சாரம் முடிந்தவுடன் அல்லது மழைக்காலத்திற்கு முன்னதாக வலையை பெற்ற மக்களின் வீடுகளுக்குச் சென்று அவர்கள் வலையை சரியாகப் பயன்படுத்துகிறார்களா என்று கண்காணிக்க வேண்டும். மலேரியாவின் நோய்த்தாக்கம் ஏற்படுவதற்கு வாய்ப்புகள் அதிகமாக இருப்பவர்கள் குறிப்பாக இளம் குழந்தைகள் மற்றும் பெரியவர்கள் கொசு வலைக்கு உள்ளே தூங்குகிறார்களா என்பதை கண்காணிக்கவேண்டும். சியரா லீஒனில் உள்ள CDCயில் ஒரு ஆய்வு நடத்தப்பட்டது. வலைகளை பெற்ற மக்கள் வாழும் பகுதியில் ஒரு தன்னார்வளர் வலையின் பயன்பாட்டை ஊக்குவித்துக் கொண்டு அதே பகுதியில் வசித்தும் வந்தார். அந்த ஊக்கத்தின் மூலம் வலைகளை பயன்படுத்தும் மக்கள் எண்ணிக்கை 22 சதவீதம் அதிகரித்திருந்தது என்பது ஆய்வில் காண்பிக்கப்பட்டது. டோகோவில் செய்யப்பட்ட ஆய்விலும் இதேப் போன்ற முன்னேற்றங்கள் காண்பிக்கப்பட்டன.[62]
மலேரியா நோய்க்கு சிகிச்சை அளிப்பதற்காக செலவிடப்படும் பணம் மக்களின் வருமானத்தை விட அதிகமாக இருந்தது. உடல்நல குறைவின் காரணத்தினால் சம்பளம் இல்லாத நிலை ஏற்பட்டது. வளரும் நாடுகளில் குறிப்பாக நோயின் ஆபத்து அதிகமாக இருக்கும் மக்களினால் கொசு வலைகளை வாங்கமுடியவில்லை (கொசு வலைகளை வாங்குவதற்கு தேவையான பணம் இல்லை). ஆப்பிரிக்காவில் 20 பேர்களில் ஒருவரிடம் மட்டுமே படுக்கைவலை இருக்கும்.[44] ஐரோப்பாவிலிருந்து இலவச முன்னேற்ற உதவியாக ஆப்பிரிக்காவிற்கு வலைகள் அனுப்பப்பட்டாலும் கூட, அவை சீக்கிரமே விலை அதிகமான வியாபார சரக்குகளாகி விடுகின்றன. தானமாகக் கொடுக்கப்பட்ட நூற்றுக்கணக்கான வலைகளை இணைத்து, அவற்றை மீன்பிடித்தொழிலில் பயன்படுத்தப்படுகின்றனர். இதன் மூலம் சிறிய மீன்களைக் கூடப் பிடித்து ஆற்றின் மொத்த பகுதியையும் முழுவதுமாக மூடிவிடலாம்.[63] குழந்தைகளுக்காக நடத்தப்படும் தட்டம்மை பிரச்சாரத்தைப் போன்றே சான்றுச்சீட்டு மானியங்களைப் பயன்படுத்தி தடுப்புமருந்து பிரச்சாரத்தின் மூலம் வலைகள் பெரும்பாலும் வழங்கப்படுகின்றன.
பெர்மித்திரினை டாப்-ஷூட்டிகளிலும் சடார்களிலும் (தலையை மூடும் துணி) போடுவதனால் ஏற்படும் பயனும் பூச்சிக்கொல்லி மருந்திடப்பட்ட வலைகளினால் கிடைக்கும் பயனும் ஒரேமாதிரியாக தான் உள்ளது. ஆனால் இந்த முறையின் மூலம் செலவு மிகவும் குறைகிறது என்று பாகிஸ்தானில் உள்ள ஆஃப்கான் அகதிகள் மத்தியில் செய்யப்பட்ட ஆய்வில் கண்டுபிடிக்கப்பட்டுள்ளது.[64] பூஞ்சைக்காளான் பியூவீரியா பாசியனாவின் வித்துகளை சுவர்களிலும் படுக்கை வலைகளிலும் தெளிப்பதன் மூலம் கொசுக்கள் அழிக்கப்படுகின்றன. இது கொசுவை கட்டுபடுத்துவதன் மற்றொரு வழியாகும். சில கொசுக்கள் வேதிப்பொருட்கள் எதிர்ப்பு சக்தியைக் கொண்டிருக்கின்றன. அவைகளுக்கு பூஞ்சைக்காளான் நோய்த்தொற்றுகளை எதிர்க்கும் சக்தி இல்லை.[65]
லேசான தன்மையை நோக்கியிருக்கும் பரிணாம வளர்ச்சி தொகு
கொசுக்கள் புகாத மருத்துவமனை படுக்கைகள் மற்றும்/அல்லது வீட்டு (புறநோயர்) படுக்கைகளைப் பயன்படுத்துவதனால் நோயின் பாதிப்பும் தொற்றும் தன்மையும் குறைந்து இயல்புத்தேர்விற்கு சாதகமாக இருக்கிறது. ஏனெனில் நோய்த்தொற்றுடைய ஒருவர் நடமாடாத (படுத்தப்படுக்கையிலேயே இருக்கும் நோயாளியாக இல்லாதவர்கள்) வரைக்கும் நோய்த்தொற்றை மற்றவர்களுக்கு பரப்பமாட்டார்.[66]
தடுப்புமருந்துகள் தொகு
மலேரியாவின் நோய்த்தொற்று திரும்ப திரும்ப ஏற்படுவதனால் மட்டுமே தடுப்பாற்றல் (அல்லது மிகவும் துல்லியமாக, பொறுத்துக்கொள்ளுதல் என்று சொல்லலாம்) இயற்கையாக உருவாகும்.[67]
மலேரியாவிற்கான தடுப்புமருந்துகள் கண்டுபிடிக்கப்பட்டுக் கொண்டிருக்கின்றன. முழுமையாக பயன் தரும் தடுப்புமருந்து எதுவும் தற்போது கிடைப்பதில்லை. முதன் முதலாக 1967 ஆம் ஆண்டு மலேரியா தடுப்புமருந்தின் திறன்களை உறுதிப்படுத்தும் வகையில் ஆய்வுகள் செய்து காண்பிக்கப்பட்டன. அந்த ஆய்வில் கதிரியக்க-வலுக்குறைக்கப்பட்ட வித்துயிரிகளை உயிரோடிருக்கும் எலிகளுக்கு தடுப்புமருந்தாக கொடுக்கப்பட்டது. இந்த வித்துயிரிகள் எலிகளுக்குக் ஊசியின் மூலம் கொடுக்கப்பட்டதைத் தொடர்ந்து 60% எலிகளுக்கு நோயிலிருந்து பாதுகாப்பு கிடைத்தது.[68] 1970களிலிருந்து இதேப் போன்று மனிதர்களுக்கும் வழங்கும் வகையில் தடுப்புமருந்துகளை உருவாக்கும் முயற்சிகள் எடுக்கப்பட்டுவருகின்றன. நோய்த்தொற்றுடைய கதிரியக்கம் செய்யப்படாத கொசுக்கள் 1,000 முறைகள் கடித்ததானால் P. பால்ஸிபாரம் நோய்த்தொற்றிலிருந்து ஒருவர் பாதுகாக்கப்படலாம் என்று தீர்மானிக்கப்பட்டது.[69]
நோயினால் தாக்கப்படும் ஆபத்தில் இருக்கும் ஒருவருக்கு இந்த தடுப்புமருந்து வழங்கும் முறை நடைமுறைக்கு உகந்ததாக இல்லை என்று பொதுவாக ஏற்றுக்கொள்ளப்படுகிறது. ஆனால் பிளாஸ்மோடியம் ஃபால்ஸிபாரத்தின் ஜீனோமை முதல் முதலில் வரிசைப்படுத்திய ஆராய்ச்சியாளர்களில் ஒருவரான டாக்டர். ஸ்டீஃபென் ஹாஃப்மன் என்பவர் சமீபத்தில் செய்த ஆராய்ச்சி இந்த ஆராய்ச்சிக்கு சவாலாக இருந்தது. மொத்தமாக சேமித்து வைப்பதற்கும் மனிதர்களுக்கு தடுப்பூசியாக வழங்கப்படுவதற்கும் 1000 கதிரியக்கம் செய்யப்படாத கொசுக்களுக்கு ஒப்பான ஒட்டுண்ணிகளை தயார் செய்து தனித்து வைக்கும் லாஜிஸ்டிகள் பிரச்சனையை தீர்க்கும் வகையில் அவர் தற்போது செய்யும் ஆராய்ச்சி உள்ளது. 2007 மற்றும் 2008 ஆம் ஆண்டின் ஆரம்ப கால மருத்துவ ஆய்வுகளை தொடங்குவதற்காக இந்த நிறுவனத்திற்கு சமீபத்தில் பில் & மெலிண்டா கேட்ஸ் நிறுவனம் மற்றும் அமெரிக்க ஒன்றிய அரசாங்கத்தனால் பல-மில்லியன் டாலர்கள் உதவித்தொகையாகக் கொடுக்கப்பட்டது.[70] சீட்டல் பையோமெடிகல் ரிசார்ச் இன்ஸ்டிட்யூட்டிற்கு (SBRI) மலேரியா தடுப்புமருந்து தொடக்க நடவடிக்கைகள் மூலம் நிதி உதவி கொடுக்கப்படுகிறது. ஆய்வில் கலந்துகொள்ள முன்வரும் தன்னார்வளர்களுக்கு இந்த "[2009] மருத்துவ சோதனை உயிருக்கு ஆபத்தை விளைவிக்கும் அனுபவமாக இருக்காது என்று SBRI உறுதிப்படுத்துகிறது. பல தன்னார்வளர்களுக்கு (சீட்டலில்) உண்மையாகவே மலேரியா நோய்த்தொற்று ஏற்படும். ஆனால் குளோனிங் முறையில் செய்யப்பட்ட நோய்க்கிருமிகள் ஆய்வுகளில் பயன்படுத்தப்படுவதால் அந்த நோய்த்தொற்றை சீக்கிரமே குணப்படுத்திவிடமுடியும். நோய்த்தொற்று திரும்ப திரும்பவும் ஏற்படாது." "சில பங்கேற்பாளர்களுக்கு ஆய்வு மருந்துகள் அல்லது தடுப்புமருந்துகள் கிடைக்கும். மற்ற பங்கேற்பாளர்களுக்கு பிளாசிபோ (மருந்துப்போலி) மருந்தாகக் கிடைக்கும்."[71]
அதற்கு மாறாக கதிரியக்கம் செய்யப்படாத வித்துயிரிகளைக் கொண்டு நோய்த்தடுப்பாற்றல் கொடுக்கப்படுகிறது. இந்த நோய்த்தடுப்பாற்றல் கொடுக்கப்பட்டப் பிறகு தடுப்பாற்றல் ரீதியாக பாதுகாப்பு அளிக்கப்படும் செயல்முறைகளை புரிந்துகொள்ளவும் அதை முயற்சி செய்யவும் பல ஆராய்ச்சிகள் செய்யப்பட்டுள்ளன. 1967 ஆம் ஆண்டில் எலிகளுக்கு தடுப்புமருந்து வழங்க செய்யப்பட்ட ஆய்விற்கு பிறகு[68] ஊசிமூலம் செலுத்தப்பட்ட வித்துயிரிகளை நோய் எதிர்ப்பு மண்டலம் அடையாளம் கண்டுகொண்டு ஒட்டுண்ணிகளுக்கு எதிராக பிறபொருளெதிரிகளை உருவாக்குகிறது என்ற கொள்கை விளக்கப்பட்டது. வித்துயிரிகளை மூடியிருக்கும் சர்கம்ஸ்பொரொசோயட் புரதத்திற்கு (CSP) எதிராக பிறபொருள் எதிர்ப்புகளை, நோய் எதிர்ப்பு மண்டலம் உருவாக்குகிறது என்பது தீர்மானிக்கப்பட்டது.[72] மேலும், CSPக்கு எதிராக செயல்படும் பிறப்பொருள் எதிர்ப்புகள் ஹெபட்டோசைட்களுக்கு வித்துயிரிகள் போகாமல் தடுக்கிறது.[73] மலேரியா வித்துயிரிகளுக்கு எதிராக தடுப்புமருந்து உருவாக்குவதற்கு மிகவும் ஏற்ற புரதமாக CSP தேர்ந்தெடுக்கப்பட்டது. இந்த வரலாற்று ரீதியான காரணங்களினால் CSPஐ அடிப்படையாகக் கொண்டு செய்யப்படும் தடுப்புமருந்துகள் மற்ற எல்லா மலேரியா தடுப்புமருந்துகளையும் விட அதிகமாகக் காணப்படுகிறது.
தற்போது, பல வகையான தடுப்புமருந்துகள் ஆய்விற்காக உள்ளன. ப்ரீ-எரித்ரோசைட்டிக் தடுப்புமருந்துகள் (ஒட்டுண்ணிகள் இரத்தத்திற்கு வருவதற்கு முன்னரே அதை அழிக்கும் தடுப்புமருந்துகள்), குறிப்பாக CSPஐ அடிப்படையாகக் கொண்டு செய்யப்படும் தடுப்புமருந்துகளானது ஆராய்ச்சி குழுக்கள் பலவற்றிற்கு மலேரியா தடுப்புமருந்தாக வழங்கப்படுகிறது. ஆய்விற்காக இருக்கும் மற்ற தடுப்புமருந்துகளாவன: நோய்த்தொற்றின் இரத்த நிலைகளுக்கு தடுப்பாற்றைலைத் தூண்டுவதற்கு முயற்சி செய்பவைகள்; இரத்த நுண்சிரைகள் மற்றும் நஞ்சுக்கொடியில் ஒட்டுண்ணிகள் ஒட்டுக்கொள்வதை தவிர்ப்பதன் மூலம் மிகவும் கடுமையான மலேரியாவின் நோய்குறியியல்களை தவிர்ப்பதற்கு முயற்சி செய்பவைகள்; மற்றும் பரவுதலை-தடைச்செய்யும் தடுப்புமருந்துகளின் மூலம் நோய்த்தொற்றுடைய நபரிடமிருந்து கொசு இரத்த உணவை எடுத்துக்கொண்ட உடனேயே கொசுவினுள் ஒட்டுண்ணிகள் உருவாவதை நிறுத்துதல்.[74] P. ஃபால்ஸிபாரம் ஜீனோமை வரிசைப்படுத்துவதன் மூலம் பல புதிய மருந்துகள் அல்லது தடுப்புமருந்துகள் கிடைக்கலாம் என்று எதிர்பார்க்கப்படுகிறது.[75]
1987 ஆம் ஆண்டு மானுவேல் எல்கின் பாடரோயோ (Manuel Elkin Patarroyo) என்பவரால் உருவாக்கப்பட்ட SPf66 என்ற தடுப்புமருந்து முதன் முதலாக உருவாக்கப்பட்ட தடுப்புமருந்தாகும். இது கள சோதனைகளுக்கு உட்படுத்தப்பட்டுள்ளது. வித்துயிரி (CS திரும்ப செய்தல் முறையின் மூலம் பெறப்படும் வித்துயிரி) மற்றும் வளருயிரி ஒட்டுண்ணிகளிலிருந்து வரும் எதிர்ச்செனிகளின் சேர்க்கையை இது வழங்குகிறது. பேஸ் I சோதனைகளின் போது 75% செயற்திறன் வீதம் விளக்கிக் காண்பிக்கப்பட்டது மற்றும் ஆய்வில் பங்குகொண்டவர்களால் இந்த தடுப்புமருந்தை நன்றாக பொறுத்துக்கொள்ள முடிந்தது மற்றும் எதிர்ப்பாற்றலை ஊக்குவிப்பதாகவும் இருந்தது. பேஸ் IIb மற்றும் III சோதனைகள் எதிர்பார்த்த அளவிற்கு வெற்றியைத் தரவில்லை மற்றும் அதனுடைய செய்ல்திறன் 38.8% மற்றும் 60.2% க்கு இடைப்பட்டு இருந்தது. ஒரு வருடம் பின்தொடர்தலுக்கு பிறகு செயற்திறன் 31 சதவீதமாக இருந்தது என்று 1993 ஆம் ஆண்டு டான்சானியாவில் செய்த ஒரு ஆய்வில் விளக்கிக் காண்பிக்கப்பட்டது. எனினும், மிகவும் சமீபத்தில் (முரணாக இருப்பினும்) காம்பியாவில் செய்யப்பட்ட ஆய்வில் எந்த பயனும் காணப்படவில்லை. நீண்ட கால சோதனைகள் மற்றும் பல ஆய்வுகள் செய்தப் போதிலும் SPf66 தடுப்புமருந்து நோய்த்தடுப்பாற்றலை எப்படி அளித்தது என்பது இன்னும் அறியப்படவில்லை; அதனால் இதை மலேரியாவின் உண்மையான தீர்வாக எடுத்துக்கொள்ள முடியவில்லை. SPf66 தடுப்புமருந்திற்கு அடுத்ததாக உருவாக்கப்பட்ட மருந்து CSP தடுப்புமருந்தாகும். இந்த தடுப்புமருந்து ஆரம்பத்திலேயே சோதனைகளுக்கு அனுப்பப்படுவதற்கு தயாராக இருந்தது. சர்கம்ஸ்பொரொசோயட் (circumsporoziote) புரதங்களின் அடிப்படையிலும் இது உள்ளது. ஆனால் கூடுதலாக சுத்தம் செய்யப்பட்ட சூடோமோனஸ் எரூஜினோசா நச்சுடன் (A9) இனக்கலப்பு உயிர் (Asn-Ala-Pro15Asn-Val-Asp-Pro)2-Leu-Arg(R32LR) புரதம் சக இணைப்புடன் கட்டுப்படுத்தப்பட்டிருக்கிறது. எனினும், ஆரம்ப நிலைகளில் போடப்பட்ட நோய்த்தடுப்பூசியில் பாதுகாப்பட்ட நோய்த்தடுப்பாற்றல் முற்றிலும் குறைவுபட்டு இருந்தது. கென்யாவில் நடத்தப்பட்ட ஆய்வில் குருதியில் ஒட்டுண்ணி இருக்கும் நோய் நிகழ்வு 82 சதவீதமாக இருந்தது. ஆனால் கண்ட்ரோல் குழுவில் 89 சதவீதம் மட்டுமே நோய் நிகழ்வு இருந்தது. நோய்த்தாக்கம் ஏற்பட்டவர்களுக்கு T-லிம்ஃபோசைட்டு பதில் வினை அதிகமாக வேண்டும் என்பதற்காக தடுப்புமருந்து கொடுக்கப்பட்டது. ஆனால் அந்த நிகழ்வும் கவனிக்கப்படவில்லை.
பாட்டரோயோ தடுப்புமருந்தின் செயற்திறன் சில அமெரிக்க அறிவியல் அறிஞர்களுடன் சர்ச்சையை ஏற்படுத்தி த லேன்சட்டில் (1997), "இந்த தடுப்புமருந்து பயன் தருவதாக இல்லை அதனால் இந்த ஆய்வை கைவிட்டு விடவேண்டும்" என்று முடிவு செய்தனர். அவர் வளரும் நாட்டிலிருந்து வந்ததன் காரணத்தினால் கொலம்பியர்கள் அவர்களை "ஆணவக்காரர்கள்" என்று குற்றம் சாட்டினார்கள்.
RTS, S/AS02A தடுப்புமருந்தானது தடுப்புமருந்து சோதனைகளில் மேற்படி உள்ள தடுப்புமருந்தாகும். PATH மலேரியா வாக்ஸின் இனிஷுயேட்டிவ், (கேட்ஸ் நிறுவனத்தின் அச்சாரம்), மருந்து நிறுவனம், கிளக்சோஸ்மித்கிளைன் மற்றும் வால்டர் ரீட் ஆர்மி இன்ஸ்டிட்யூட் ஆஃப் ரிசார்ச்[76] ஆகியவற்றிற்கு இடையே உள்ள கூட்டாண்மையின் மூலம் இந்த மருந்து உருவாக்கப்பட்டது. அந்த தடுப்புமருந்தில் CSPயின் ஒரு குறிப்பிட்ட அளவு ஹெபட்டைட்டஸ் B வைரசின்எதிர்ப்பாற்றலை ஊக்குவிக்கும் "S எதிர்ச்செனியுடன்" இணைக்கப்பட்டது; இந்த இனக்கலப்பு உயிர்புரதம் ஆற்றல் மிக்க AS02A துணை மருந்துப்பொருள் ஊசியின் மூலம் செலுத்தப்படும் போதே செலுத்தப்பட்டது.[74] 2004 ஆம் ஆண்டு அக்டோபர் மாதம் RTS,S/AS02Aன் ஆய்வாளர்கள் பேஸ் IIb சோதனையின் முடிவை அறிவித்தனர். அந்த முடிவில் தடுப்புமருந்து நோய்த்தொற்றின் ஆபத்தை தோராயமாக 30 சதவீதமாக குறைத்தது என்றும் மேலும் நோய்த்தொற்றின் வீரியத்தன்மையை 50 சதவீதமாக குறைத்தது என்பது சுட்டிக்காட்டப்பட்டது. 2,000 மோசாம்பிக்க குழந்தைகளைக் கொண்டு இந்த ஆய்வு செய்யப்பட்டது[77] மழலைப் பருவதிற்கு முன்னரே குழந்தைகளுக்கு தடுப்பு மருந்தை வழங்குவதில் உள்ள பாதுகாப்பு மற்றும் செயற்திறனை மையமாகக் கொண்டு தற்போது பல RTS,S/AS02A தடுப்புமருந்து பரிசோதனைகள் செய்யப்படுகின்றன: 2007 ஆம் ஆண்டு அக்டோபர் மாதம் பேஸ் I/IIb சோதனையின் முடிவை ஆராய்ச்சியாளர்கள் அறிவித்தனர். அந்த ஆய்வு 10 மற்றும் 18 மாதங்களுக்கு இடையே உள்ள 214 மோசாம்பிக்க (Mozambican)குழந்தைகளை வைத்து செய்யப்பட்டது. அந்த குழந்தைகளுக்கு தடுப்புமருந்தின் மூன்று முழு மருந்தளவும் கொடுக்கப்பட்டதன் விளைவாக பக்கவிளைவுகள் எதுவும் இல்லாமல் 62 சதவீதம் நோய்த்தொற்றை குறைத்தது. ஆனால் ஊசி போடும் போது மட்டும் சிறிது வலி இருந்தது.[78] இந்த தடுப்புமருந்தில் இன்னும் சில ஆராய்ச்சிகள் செய்யப்பட இருப்பதனால் 2011 ஆம் ஆண்டு வரை இந்த தடுப்புமருந்து சந்தைகளில் விற்கப்படாது.[79]
மற்ற முறைகள் தொகு
வளரும் உலகத்தில் இருக்கும் சில பகுதிகளில் மலேரியாவின் அறிகுறிகளைக் கண்டுகொள்ளும் கல்வியின் மூலம் நோய்த்தொற்று 20 சதவீதமாக குறைந்தது. நோயின் ஆரம்ப நிலையிலேயே அதை அடையாளம் கண்டுபிடிப்பதனால் அந்த நோய் உயிர்க்கொல்லியாவதை தடுக்கலாம். நீர் தேங்கியிருக்கும் பகுதிகளையும் ஒரே இடத்தில் இருக்கும் நீரையும் மூடிவைப்பதை கல்வியின் மூலம் மக்களுக்கு அறிவுறுத்தலாம். எடுத்துக்காட்டாக, ஒட்டுண்ணிகளுக்கும் கொசுக்களுக்கும் இனப்பெருக்கம் செய்யும் இடமாக நீர் தொட்டிகள் உள்ளன. இதன் மூலம் மக்களுக்கிடையே நோய்ப் பரவும் ஆபத்தை குறைக்கலாம். நகர்புற பகுதிகளில் குறிப்பிட்ட இடத்தில் அதிகமான மக்கள் வாழ்ந்து வருவார்கள். இது போன்ற பகுதிகளில் நோய்ப் பரவுதல் அதிகமாக இருக்க வாய்ப்பிருக்கிறது.
மலேரியாவை கட்டுப்படுத்துவதற்கான சிறந்த முறை அல்லது முறைகளின் சேர்க்கையைக் கண்டறிவதற்காக உடல்நல பயன்கள் மற்றும் நோய்ப்பரவும் இயங்கியலின் மாதிரிகளுக்காக உலகம் முழுவதிலும் இருக்கும் தனிப்பட்ட தன்னார்வளர்கள் (தன்னார்வளர் கணக்கிடுதல் மற்றும் BOINCஐ காண்க) தங்களுடைய ஒய்வு நேரங்களில் மலேரியா கட்டுப்பாட்டுத் திட்டத்திற்கு உதவி செய்து வருகின்றார்கள். இந்த மாதிரியமைத்தல் முற்றிலும் கணினியைப் பயன்படுத்தி செய்யப்படுவதாக இருக்கிறது. ஏனெனில் நோய்ப் பரவுதலை ஏற்படுத்தும் உயிரியல் சார்ந்த மற்றும் சமூக காரணிகளுக்கு தொடர்பாக இருக்கும் மிகவும் அதிகமான கூறளவுகளுடன் அதிக அளவு மக்கள்தொகையைப் போன்ற மாதிரியாக இது உள்ளது. இந்த திட்டத்தை உருவாக்கிய அறிவியல் அறிஞர்களிடம் தற்போது இருக்கும் வள ஆதாரங்களை கணக்கிடுவதற்கு 40 வருடங்கள் ஆகலாம். ஆனால் தன்னார்வளர்களை பயன்படுத்தி கணினி மூலம் செய்யப்படும் கணக்கிடுதலுக்கு சில மாதங்களே ஆகும் என்று எதிர்பார்க்கப்படுகிறது.[80]
மலேரியாவை முற்றிலுமாக அழிக்கும் திட்டங்களைத் திட்டமிடுதலில் உள்ள கணினி மாதிரியமைத்தலின் முக்கியத்துவத்திற்கான எடுத்துக்காட்டு ஆகஸ் மற்றும் மற்றவர்களால் ஒரு தாளில் காண்பிக்கப்பட்டுள்ளது. மலேரியாவின் அறிகுறிகளில்லாமல், ஆனால் நோய்த்தொற்று ஏற்பட காரணமாக இருக்கும் ஆண்டு முழுவதும் நோய்த்தோன்றும் பகுதிகளில் வசிக்கும் மக்களைக் கண்டுபிடித்து சிகிச்சையளிக்க வேண்டும். இதன் மூலமாக தான் மலேரியாவை முற்றிலுமாக அழிக்கமுடியும் என்று அவர்கள் காண்பித்தனர்.[81] மிருக இனங்களுக்கு மலேரியா ஒட்டுண்ணியால் பாதிப்பு ஏற்படாது. இதன் காரணத்தினால் மனிதர்கள் மத்தியில் மலேரியா நோயை முற்றிலுமாக அழித்தல் பயனுள்ளதாக இருக்கும் என்று எதிர்பார்க்கப்படுகிறது.
மொத்த மருந்து வழங்குதல்கள் மற்றும் இடைப்பட்ட தடுப்பு சிகிச்சை ஆகியவை மலேரியாவைக் கட்டுப்படுத்துவதற்கான மற்ற சிகிச்சை முறைகளாகும்.
அமெரிக்க விஞ்ஞானிகளால் உலகின் முதல் மலேரிய நோய் காவாத கொசுக்கள் மரபுப் பொறியியலாக்கத்தால் உருவாக்கப்பட்டுள்ளன. இதன்படி இந்தக் கொசுக்களானது மலேரிய ஒட்டுண்ணிகளைக் காவாதவண்ணம் நூறு வீதம் எதிர்ப்புச் சக்தியைக் கொண்டுள்ளது, இதனால் மனிதனுக்கு கொசு மூலம் இந்த நோய் பரவுவது தடுக்கப்படும்.
சிகிச்சை தொகு
P. ஃபால்ஸிபாரத்துடன் சேர்ந்து செயலில் இருக்கும் மலேரியா நோய்த்தொற்று ஒரு மருத்துவ அவசரநிலையாகக் கருதப்படுகிறது. இதற்கு மருத்துவமனையில் தங்கவைத்து சிகிச்சையளித்தல் அவசியமாக இருக்கிறது. P. விவக்ஸ் , P. ஓவலே அல்லது P. மலேரியா ஆகியவற்றின் காரணத்தினால் ஏற்படும் நோய்த்தொற்றுக்கு புறநோயர் அடிப்படையிலேயே பெரும்பாலும் சிகிச்சையளிக்கப்படுகிறது. ஆதரவு தரும் நடவடிக்கைகள் மற்றும் தனிச்சிறப்பு வாய்ந்த மலேரியா எதிர்ப்பு மருந்துகள் மலேரியாவின் சிகிச்சையில் பயன்படுத்தப்படுகின்றன. மலேரியாவினால் பாதிக்கப்பட்ட ஒரு நபருக்கு சரியான முறையில் சிகிச்சை அளிக்கப்பட்டால் அவர் நோயிலிருந்து முழுமையாக விடுபட்டுவிடலாம்.[82]
மலேரியா எதிர்ப்பு மருந்துகள் தொகு
மலேரியாவிற்கு சிகிச்சை அளிப்பதற்கு பல மருந்துகளின் பிரிவுகள் பயன்படுத்தப்படுகின்றன. குளோரோகுயின் உலகத்தின் பல பகுதிகளில் பல வருடங்களாகப் பயன்படுத்தப்பட்டு வரும் மலேரியா எதிர்ப்பு மருந்தாக இருக்கிறது. இது மிகவும் விலை மலிவானதும் இன்றும் மிகவும் பயன் தருவதாகவும் இருக்கிறது. எனினும், பிளாஸ்மோடியம் ஃபால்ஸிபாரத்திற்கு குளோரோகுயினை எதிர்க்கும் சக்தி இருக்கிறது என்ற செய்தி ஆசியா முதல் ஆப்பிரிக்கா வரை பரவிவிட்டது. உலகத்தில் பாதிக்கப்பட்டப் பகுதிகளில் பல மிகவும் ஆபத்தானது என்று கருதப்படும் பிளாஸ்மோடியத்தின் வகைகளுக்கு எதிராக இந்த மருந்து பயன் தரவில்லை.[83] குளோரோகுயின் பயன் தருவதாகக் கருதப்படும் மற்ற நோய்த்தொற்றுகளில் இது இன்னும் முதல் தேர்வாகத் தான் உள்ளது. துரதிர்ஷ்டவசமாக, குயினைன் மற்றும் ஆர்டிமிஸினின் போன்ற மற்ற மருந்துகளுக்கு உள்ள குறைந்த உணர்திறனுடன் குளோரோகுயின்-தடுப்புத்திறன் தொடர்புடையதாக இருக்கிறது.[84]
சிகிச்சைக்காக பல மருந்து பொருட்கள் பயன்படுத்தப்படுகின்றன. ஆனால் அவற்றில் சில மருந்துப் பொருட்களே நோயைத் தடுப்பதற்காக (நோய்த் தடுப்பு) பயன்படுத்தப்படுகின்றன. இரண்டு காரணங்களுக்காக பல மருந்துகள் (தடுப்பதற்கும் சிகிச்சையளிப்பதற்கும்) பயன்படுத்தப்படலாம்; மலேரியா நோய்க்கு சிகிச்சை அளிப்பதற்கு அதிகமான மருந்துகள் பயன்படுத்தப்படுகின்றன. மருந்துகள் பயன்படுத்தப்படும் இடத்தில் இருக்கும் எதிர்ப்பாற்றல் கொண்ட ஒட்டுண்ணிகளின் அதிர்வெண்ணை அடிப்படையாகக் கொண்டே அவை வழங்கப்படுகின்றன. பீட்டா பிளோக்கர் ப்ரோப்ரானோலால் (beta blocker propranolol) என்ற ஒரு மருந்து currently[update] மலேரியா எதிர்ப்பு மருந்தாகப் பயன்படுத்தப்படுவதற்கு ஆராய்ச்சி செய்யப்பட்டு வருகிறது. இது முக்கியமாக மருந்தை எதிர்க்கும் திறன் கொண்ட வகைகளின் சிகிச்சைக்காக உருவாக்கப்பட்டு வருகிறது. இரத்த சிவப்பணுவில் நுழைந்து நோய்த்தொற்றை உருவாக்கும் பிளாஸ்மோடியத்தின் திறனை ப்ரோப்ரானோலால் தடைசெய்கிறது மற்றும் இது ஒட்டுண்ணி நகலாக்கமாகவும் இருக்கிறது . நார்வெஸ்டன் யூனிவர்சிடி ஆராய்ச்சியாளர்கள் 2006 ஆம் ஆண்டு டிசம்பர் மாதம் செய்த ஆய்வில் P. ஃபால்ஸிபாரத்திற்கு எதிராக செயல்பட்டுக் கொண்டிருக்கும் மருந்துகளுக்கு தேவையான மருந்தளவை 5 முதல் 10-மடிப்புகள் (ஃபோல்டு) வரை ப்ரோப்ரானோலால் குறைக்கலாம் என்று கருத்துரைக்கப்படுகிறது. சிகிச்சைகளின் சேர்க்கையும் இதில் பங்கு வகிக்கிறது என்று பரிந்துரைக்கிறது.[85]
தற்போது கிடைக்கக்கூடிய மலேரியா எதிர்ப்பு மருந்துகளாவன:[86]
- ஆர்ட்மெத்தெர்-லியூம்ஃபாண்டிரென் (சிகிச்சைக்காக மட்டுமே, கோர்டெம் மற்றும் ரையமெட் ஆகியவை வணிகரீதியான பெயர்களாகும்)
- ஆர்டெசுனேட்-அமோடியகுயின் (சிகிச்சைக்காக மட்டுமே)
- ஆர்டெசுனேட்-மெஃபெலோகுயின் (சிகிச்சைக்காக மட்டுமே)
- ஆர்டெசுனேட்-சல்ஃபோனமைட்/பைரிமெத்தமைன் (சிகிச்சைக்காக மட்டுமே)
- அடோவாகுவேன்-புரோகுவானில், இதனுடைய வணிக பெயர் மலரோன் (சிகிச்சை மற்றும் நோய்த் தடுப்பு)
- குயினைன் (சிகிச்சைக்காக மட்டுமே)
- குளோரோகுயின் (சிகிச்சை மற்றும் தடுப்புமருந்து; எதிர்ப்பு திறனின் காரணத்தினால் இதனுடைய பயன்பாடு இப்போது குறைந்துவிட்டது)
- கோட்ரிஃபாசிட் (சிகிச்சை மற்றும் தடுப்புமருந்து)
- டாக்ஸிசைக்ளின் (சிகிச்சை மற்றும் தடுப்புமருந்து)
- மெஃபெலோகுயின், இதனுடைய வணிக பெயர் லாரியம் (சிகிச்சை மற்றும் தடுப்புமருந்து)
- ப்ரைமகுயின் (P. விவக்ஸ் மற்றும் P. ஓவலே நோய்த்தொற்றின் சிகிச்சைக்காக மட்டுமே; தடுப்பு மருந்தாக பயன்படுத்துவதற்கு அல்ல)
- புரோகுவானில் (தடுப்பு மருந்தாக மட்டுமே)
- சல்ஃபோடாக்சின்-பைரிமெத்தமைன் (சிகிச்சை; "இடைப்பட்ட தடுப்பு சிகிச்சையாக" நோய் ஆண்டு முழுவதும் தோன்றும் பகுதிகளில் வாழும் கர்ப்பிணிகளுக்கு பாதி-நோய்த் தடுப்பாற்றலைக் கொடுப்பதற்காக இந்த மருந்து தடுப்புமருந்தாகக் கொடுக்கப்படுகிறது - IPT)
- ஹைட்ராக்ஸிகுளோரோகுயின், இதனுடைய வணிக பெயர் ப்ளேகுவானில் (சிகிச்சை மற்றும் தடுப்புமருந்து)
பிளாஸ்மோடியம் ஃபால்ஸிபாரம் வெற்றிகரமாக நோய்க்கிருமி வளர்ப்பு செய்யப்பட்ட போது மருந்துகளின் உருவாக்கத்திற்கு உதவியாக இருந்தது.[87] புதிய மருந்துகளை தேர்வு செய்வதற்காக ஆய்வுக்கூட பரிசோதனைகள் செய்ய அனுமதிக்கப்பட்டது.
ஆர்ட்மீஸியா அனுவா தாவரத்தின் பிரித்தெடுத்தல் மூலம், ஆர்டிமிஸினின் அல்லது பாதி-செயற்கையான வழிப்பொருட்கள் (குயினைனுக்கு தொடர்பில்லாத பொருட்கள்) சேர்மத்தைக் கொண்டிருக்கிறது. இது 90% செயற்திறன் வீதங்களைக் கொடுக்கிறது. ஆனால் மக்களின் தேவைக்கு ஏற்ப வழங்கப்படுவதில்லை.[88] ர்வாண்டாவில் P. ஃபால்ஸிபாரம் மலேரியாவின் நோய் வீரியமற்ற நிலையில் இருந்த குழந்தைகளைக் கொண்டு ஆய்வு செய்யப்பட்டது. அதில் அமோடியகுயின் மட்டும் தனியாக வழங்கப்படுவதற்கு (OR = 0.34) பதிலாக ஆர்டெசுனேட்டுடன் சேர்க்கை மருந்தாக வழங்கப்பட்ட போது சிகிச்சைக்கு-பின்பு 28 வது நாளில் குறைந்த மருத்துவ மற்றும் ஒட்டுண்ணியல் ரீதியான செயலிழப்புகள் ஏற்பட்டதை அந்த ஆய்வில் விளக்கிக் காண்பிக்கப்பட்டது. எனினும், இந்த ஆய்வின் போது அமோடியகுயினுக்கு அதிகமான எதிர்ப்பு சக்தி இருப்பதும் குறிப்பிடப்பட்டது.[89] 2001 ஆம் ஆண்டிலிருந்து உலக சுகாதார நிறுவனம் பழைய மருந்துகளுக்கு எதிர்ப்பு சக்திக்கொண்ட வீரியமற்ற மலேரியா இருக்கும் பகுதிகளில் ஆரம்பநிலை சிகிச்சையாக ஆர்டிமிஸினின் அடிப்படையாகக் கொண்ட சேர்க்கை சிகிச்சையை (ACT) பயன்படுத்தும் படி பரிந்துரைத்தது. சமீபத்தில் வெளியான WHO மலேரியா சிகிச்சைக்கான வழிகாட்டி குறிப்புகள், நான்கு வித்தியாசமான ACTகளை பரிந்துரைக்கின்றன. பெரும்பாலான ஆப்பிரிக்க நாடுகளையும் சேர்த்து பல நாடுகள் அவர்களுடைய அதிகாரப்பூர்வமான மலேரியா சிகிச்சை கோட்பாடுகளில் இந்த மாற்றத்தை பின்பற்றினாலும் ACTஐ நடைமுறைப்படுத்துதலில் சிகிச்சைக்கு ஆகும் செலவு ஒரு மிகப்பெரிய தடையாக தான் இருந்தது. ஏனெனில் ACTற்கு ஆகும் செலவு பழைய மருந்துகளுக்கு ஆகும் செலவை விட இருபது மடங்கு அதிகமாக இருக்கிறது. இதன் காரணத்தினால் மலேரியா ஆண்டு முழுவதும் தோன்றும் நோயாக இருக்கும் பல நாடுகளால் இந்த செலவை ஈடுசெய்ய முடியவில்லை. ஆர்டிமிஸினின் மூலக்கூறு இலக்குகள் சர்ச்சைக்குரியதாகவே இருக்கிறது. இருப்பினும், அகச்சோற்றுவலையில் இருக்கும் கால்சியம் எக்கியான SERCA ஆர்டிமிஸினின் எதிர்ப்பு சக்தியுடன் தொடர்புடையதாக இருக்கிறது என்று சமீபத்தில் செய்யப்பட்ட ஆய்வு கருத்துரைக்கிறது.[90] மலேரியா ஒட்டுண்ணிகள் ஆர்டிமிஸினின் எதிர்ப்பு சக்தியை உருவாக்கிக் கொள்ளலாம் மற்றும் அந்த எதிர்ப்பு சக்தி SERCAவின் சடுதி மாற்றத்தின் மூலம் உற்பத்தி செய்யப்படலாம்.[91] எனினும் ஆர்டிமிஸினின் மற்றும் அதனுடைய ஒப்புமைகளுக்கு மிகப்பெரிய இலக்காக மிட்டோகாண்டிரியன் இருக்கிறது என்று மற்ற ஆய்வுகள் கருத்துரைக்கின்றன.[92]
அதிகமாக பயன் தரக்கூடிய மலேரியா எதிர்ப்பு மருந்துகள் சந்தையில் கிடைத்தாலும் கூட அந்த மருந்துகளை முறையாக அல்லது தேவைப்படும் போது பெற வசதியில்லாத நிலையில் இருக்கும். நோய் ஆண்டு முழுவதும் தோன்றும் பகுதிகளில் வசிக்கும் மக்களுக்கு இந்த நோய் அச்சுறுத்தலாகவே இருக்கிறது. மருந்தகம் மற்றும் சுகாதார தளங்களுக்கு போக முடியாத நிலை மற்றும் மருந்தின் விலைகளும் இதற்கு மிகப்பெரிய தடைகளாக இருக்கின்றன. 2002 ஆம் ஆண்டில் ஆண்டு முழுவதும் தோன்றும் நாடுகளில் இருக்கும் மலேரியா நோய்த்தொற்றுடைய ஒரு நபரின் சிகிச்சைக்காக கொடுக்கும் ஒரு மருந்தளவிற்கு $0.25 முதல் $2.40 வரை செலவாகும் என்று மெடிசன்ஸ் சான்ஸ் ஃப்ராண்டியர்ஸ் கணக்கிட்டது.[93]
போலியான மருந்துகள் தொகு
கம்போடியா,[94] சீனா,[95] இந்தோனேசியா, லயோஸ், தாய்லாந்து, வியட்நாம் போன்ற பல ஆசிய நாடுகளில் அதிநவீனமான போலியான மருந்துகள் கண்டுபிடிக்கப்பட்டன. அந்த நாடுகளில் தவிர்த்திருக்கக்கூடிய மரணங்கள் ஏற்பட இது முக்கிய காரணமாக இருந்தது.[96] ஆர்டெசுனேட்டை அடிப்படையாக கொண்டு செய்யப்படும் மருந்துகளில் 40 சதவீதம் வரையிலான மருந்துகள் போலியானவை என்று ஆய்வுகள் சுட்டிகாட்டுவதாக WHO அறிவித்தது. குறிப்பாக க்ரேட்டர் மெகாங்க் பகுதியில் விரைவு எச்சரிப்பு அமைப்பு நிறுவப்பட்டது. போலியான மருந்துகள் பற்றின தகவல் தெரியவந்தால் சம்பந்தப்பட்ட நாடுகளில் இருக்கும் ஏற்ற அதிகாரிகளிடம் புகாரிட வேண்டும் என்பதற்காக இந்த அமைப்பு நிறுவப்பட்டது.[97] மருந்துவர்கள் அல்லது சாதாரண மக்களுக்கு ஆய்வுக்கூடத்தின் உதவி இல்லாமல் போலியான மருந்துகளைக் கண்டுபிடிக்க முடியவில்லை. மருந்துகள் தயாரிக்கப்பட்டு விநியோகம் செய்யப்படும் வரைக்கும் புதிய தொழிநுட்பங்களைப் பயன்படுத்தி பாதுகாப்புக் கொடுப்பதன் மூலம் போலியான மருந்துகளை ஒழிப்பதற்கு நிறுவனங்கள் முயற்சி செய்துவருகின்றன.
வரலாறு தொகு
50,000 வருடங்களாக மலேரியா மனிதர்களுக்கு நோய்த்தொற்றை ஏற்படுத்தி வருகிறது. இனங்களின் முழு வரலாற்றிலேயும் மலேரியா ஒற்றையணு உயிரி ஓர் மனித நோய் விளைவிக்கும் நுண்ணுயிர்களாக இருந்திருக்கலாம்.[98] மனித மலேரியா ஒட்டுண்ணிகளுடன் நெருங்கிய தொடர்புடையவைகள் சிம்பான்ஸிகளில் பொதுவாகக் காணப்படுகின்றன.[99] கி.மு2700 -வின் ஆரம்பத்தில் பதிவுசெய்யப்பட்ட வரலாறு முழுவதிலும் மலேரியாவின் தனித்தன்மை வாய்ந்த குறிப்பிட்ட காலத்து காய்ச்சல்களின் ஆதாரங்கள் சீனாவில் கண்டுபிடிக்கப்பட்டன.[100] வரலாற்று இடைக்காலத்து இத்தாலியர்களிடமிருந்து மலேரியா என்ற சொல் தோன்றியது: மல ஏரியா —"கெட்டக் காற்று";[101] தேங்கு நீர் மற்றும் சதுப்புநிலத்துடன் இதற்கு தொடர்பு இருந்ததனால், இந்த நோய் குளிர் நடுக்கத்துடன் கூடிய காய்ச்சல் (மலேரியா) அல்லது சதுப்பு நில காய்ச்சல் என்று அழைக்கப்பட்டு வந்தது. ஒரு காலத்தில், ஐரோப்பா மற்றும் வட அமெரிக்காவில் மலேரியா நோய்த்தொற்று மிகவும் அதிகமாக காணப்பட்டது. ஆனால் இப்போது மற்ற நாடுகளிலிருந்து நோய்த்தொற்றுடன் நோயாளிகள் அந்நாடுகளுக்கு வந்தாலும் கூட அந்த நோய் ஆண்டு முழுவதும் தோன்றும் நோயாக இல்லை[102]
மலேரியாவின் நோய்த்தாக்கத்தனால் அவதிப்பட்டுக்கொண்டிருந்த மக்களின் இரத்த சிவப்பணுக்களினுள் ஒட்டுண்ணிகள் இருப்பதை முதல் முறையாக சார்லஸ் லூயிஸ் அல்ஃபோன்ஸ் லாவ்ரன் (Charles Louis Alphonse Laveran) என்பவர் கண்டுபிடித்தார். இவர் அல்ஜீரியாவில் உள்ள கான்ஸ்டண்டைனின் இராணுவ மருத்துவமனையில் பணிபுரிந்து வந்த பிரெஞ்சு இராணுவ மருத்துவராவார். இவருடைய இந்த கண்டுபிடிப்பின் மூலம் 1880 ஆம் ஆண்டில் மலேரியாவைப் பற்றி நடத்தப்பட்டு வந்த அறிவியல் ஆய்வுகளில் குறிப்பிடத்தக்க அளவு முன்னேற்றம் ஏற்பட்டது. இந்த முதற் கலவுறு தான் மலேரியாவிற்கு காரணமாக இருக்கிறது என்று அவர் குறிப்பிட்டார். நோய்கள் ஏற்படுவதற்கு ஒற்றையணு உயிரிகள் காரணமாக இருப்பது முதல்முறையாக கண்டறியப்பட்டது.[103] இதற்காகவும் அவருடைய மற்ற கண்டுபிடிப்பிற்காகவும், அவருக்கு 1907 ஆம் ஆண்டு உடலியக்கவியல் அல்லது மருத்துவத்திற்கான நோபல் பரிசு வழங்கப்பட்டது. இட்டோர் மார்சியாஃபவா (Ettore Marchiafava) மற்றும் ஆஞ்சிலோ சில்லி (Angelo Celli) என்ற இத்தாலிய அறிவியல் அறிஞர்களால் முதற் கலவுறு, பிளாஸ்மோடியம் என்று அழைக்கப்பட்டது.[104] ஒரு வருடத்திற்கு பிறகு, ஹவானாவில் மஞ்சள் காய்ச்சல் நோயாளிகளுக்கு சிகிச்சையளித்து வந்த கார்லஸ் ஃபின்லே என்ற க்யூபாவைச் சேர்ந்த மருத்துவர் கொசுக்கள் தான் மனிதர்களிடமிருந்து மற்றவர்களுக்கு நோயை பரவுவதற்கு காரணமாக உள்ளது என்பதற்கு உறுதியான ஆதாரத்தை வழங்கினார்.[105] யானைக்கால் நோய் பரவுதலில் ஆராய்ச்சி செய்து வந்த பேட்ரிக் மான்சன் என்பவராலும் ஜோசியா C. நாட் என்பவர் ஆரம்பத்தில் கொடுத்த பரிந்துரையினாலும் இந்த ஆராய்ச்சி தொடரப்பட்டது[106].[107]
எனினும், ப்ரிட்டனை சேர்ந்த சர் ரானல்ட் ராஸ் என்பவர் கொல்கத்தாவில் உள்ள ப்ரெஸிடென்ஸி பொது மருத்துவமனை பணிபுரிந்து கொண்டிருக்கும் போது 1898 ஆம் ஆண்டில் மலேரியாவை கொசுக்கள் தான் பரப்புகின்றன என்று இறுதியாக நிரூபித்தார். பறவைகளுக்கு மலேரியாவை பரப்பும் சில கொசு இனங்களை காண்பித்தார் மற்றும் நோயினால் பாதிக்கப்பட்ட பறவைகளிடமிருந்து இரத்த உணவை எடுத்துக்கொண்ட கொசுக்களின் உமிழ்நீர் சுரப்பிகளில் இருந்த மலேரியா ஒட்டுண்ணியை பிரித்து வைத்ததன் மூலம் அவர் இதை நிரூபித்தார்.[108] இவருடைய இந்த ஆராய்ச்சிக்காக 1902 ஆம் ஆண்டு மருத்துவத்தில் ராஸுக்கு நோபல் பரிசு வழங்கப்பட்டது. இந்திய மருத்துவ சேவையிலிருந்து ராஜினாமா செய்தப் பிறகு, புதிதாக நிறுவப்பட்ட லிவர்பூல் ஸ்கூல் ஆஃப் ட்ராபிகல் மெடிசனில் ராஸ் பணிபுரிந்தார். எகிப்து, பனாமா, கிரீஸ் மற்றும் மொரீஷியஸ் ஆகிய நாடுகளின் மலேரியா கட்டுப்பாட்டு முயற்சிகளில் இயக்குநராக பணிபுரிந்தார்.[109] ஃபின்லே மற்றும் ராஸின் கண்டுபிடிப்புகள் 1900 ஆம் ஆண்டில் வால்டர் ரீட் தலைமையில் ஒரு மருத்துவ வாரியத்தனால் உறுதிசெய்யப்பட்டது. இதனுடைய பரிந்துரைகள், பனாமா கால்வாய் கட்டப்பட்டுக்கொண்டிருக்கும் போது எடுக்கப்பட்ட சுகாதார நடவடிக்கைகளில் வில்லியம் C. கார்கஸால் செயல்படுத்தப்பட்டது. இந்த பொது-சுகாதார வேலையின் காரணத்தினால் ஆயிரக்கணக்கான தொழிலாளர்களின் உயிர்கள் பாதுகாக்கப்பட்டது. இந்த நோயை ஒழிப்பதற்காக செய்யப்பட்ட எதிர்கால பொது-சுகாதார பிரச்சாரங்களில் பயன்படுத்தப்பட்ட முறைகளை உருவாக்குவதற்கும் இது உதவியாக இருந்தது.
கொயினா மரத்தின் அடிமரப்பட்டைகளில் குயினைன் உள்ளது. இதனைக் கொண்டு முதன் முதலாக மலேரியாவிற்கு சிகிச்சை அளிக்கப்பட்டது. ஆண்டிஸின் சரிவுகளில் இந்த மரம் வளர்கின்றது. இது முக்கியமாக பெருவில் காணப்படுகிறது. இந்த இயற்கை பொருளிலிருந்து செய்யப்பட்ட டிஞ்ச்சரை, மலேரியாவை கட்டுப்படுத்துவதற்காக பெரு மக்கள் பயன்படுத்தினர். 1640களின் போது ஜேசுயிட்கள் இந்த பயன்பாட்டை ஐரோப்பாவில் அறிமுகப்படுத்தினார்கள். இந்த பயன்பாட்டை அவர்கள் உடனே ஏற்றுக்கொண்டார்கள்.[110] எனினும், 1820 ஆம் ஆண்டு வரை இந்த முறை ஏற்றுக்கொள்ளப்படவில்லை. பையர் ஜோசப் பெல்லிடையர் மற்றும் ஜோசப் பியானைமே காவெண்டோ ஆகிய பிரெஞ்சு வேதியியல் அறிஞர்கள் அடிமரப்பட்டையிலிருந்து குயினைனைப் பிரித்தெடுத்து அதற்கு பெயரிட்டனர்.[111] இந்த ஆராய்ச்சி செய்யப்பட்டப் பிறகே இது ஏற்றுக்கொள்ளப்பட்டது.
ஜூலியஸ் வாக்னர்-ஜாரெகின் ஆராய்ச்சியை தொடர்ந்து 20வது நூற்றாண்டின் ஆரம்பத்தில், நோய்க்கிருமிக் கட்டுப்படுத்திகள் பயன்படுத்தப்படுவதற்கு முன்னதாக, சிபிலிஸ் (கிரந்தி) நோயாளிகளுக்கு காய்ச்சலை உருவாக்கதுவதன் நோக்கத்திற்காக மலேரியா நோய்த்தொற்றை அந்த நோயாளிகளுக்கு ஏற்படுத்தினார்கள். குயினைனை பயன்படுத்திக் காய்ச்சலைத் துல்லியமாக கட்டுப்படுத்துவதன் மூலம் சிபிலிஸ் மற்றும் மலேரியா ஆகியவற்றின் நோய்த்தாக்கம் குறைக்கப்பட்டது. மலேரியா நோயினால் சில நோயாளிகள் இறந்ததாக இருந்தாலும் கூட சிபிலிஸினால் இறக்கக்கூடிய நோயாளிகளுக்கு இந்த சிகிச்சை பயன் தருவதாக உள்ளது.[112]
மலேரியா வாழ்க்கை சுழற்சியின் இரத்த நிலைகள் மற்றும் கொசுவின் நிலைகள் 19வது மற்றும் 20வது நூற்றாண்டின் ஆரம்பத்தில் அடையாளம் கண்டுபிடிக்கப்பட்டாலும் கூட ஒட்டுண்ணி கல்லீரலில் மறைந்திருப்பது 1980களில் கண்டுபிடிக்கப்படும் வரை இது நிரூபிக்கப்படவில்லை.[113][114] மலேரியாவினால் பாதிக்கப்பட்டவர்கள் குணமடைந்து அவர்களுடைய இரத்த ஓட்டத்தில் ஒட்டுண்ணிகள் மறைந்த சில ஆண்டுகளுக்குப் பிறகும் நோய் திரும்ப ஏற்படுகிறது. இதற்கு ஒட்டுண்ணிகள் கல்லீரலில் மறைந்து இருப்பதே காரணம் என்று இதைக் கண்டுபிடித்தப் பிறகு விளக்கப்பட்டது.
மனித மரபணுக்களில் மலேரியாவின் பரிணாமவியல் அழுத்தம் தொகு
சமீபத்து வரலாற்றில் மனித ஜினோமில் மலேரியா மிகப்பெரிய தேர்வு செய்யப்பட்ட அழுத்தமாக எண்ணப்படுகிறது.[115] மலேரியாவினால், குறிப்பாக P. ஃபால்ஸிபாரம் இனங்களின் காரணத்தினால் இறப்பு வீதம் மற்றும் நோயின் பாதிப்பு நிலை அதிகமானதே இதற்கு காரணமாக இருக்கிறது.
சிக்கில்-செல் நோய் தொகு
சிக்கில்-செல் நோய் என்ற பரம்பரை இரத்த நோய் மலேரியா ஒட்டுண்ணியினால் மனித ஜினோமிற்கு ஏற்படுத்தப்படும் நோய்த்தாக்கமாகும். சிக்கில் செல் நோய் ஏற்படுத்துவதாக இருந்தாலும் கூட, சிக்கில் செல்லினால் பகுதியளவு பாதிக்கப்பட்டவர்களுக்கு மலேரியாவிலிருந்து குறிப்பிடும் அளவு பாதுகாப்பு கிடைக்கிறது.
சிக்கில்-செல் நோயில், HBB மரபணுவில் சடுதி மாற்றம் இருக்கிறது. இது ஹீமோகுளோபினின் பீட்டா-குளோபின் துணை பிரிவை குறியீட்டாக்கம் செய்கிறது. சாதாரண அலீல் குளுட்டோமேட்டை பீட்டா-குளோபின் புரதத்தின் ஆறாவது நிலையாக குறியீட்டாக்கம் செய்கிறது. ஆனால் சிக்கில் செல் அலீல் இதை வேலினாகக் குறியீட்டாக்கம் செய்கிறது. இது நீர்நாட்டமுள்ள (ஹைட்ரோஃபிலிக்) அமினோ அமிலத்திலிருந்து நீரை வெறுக்கும் (ஹைட்ரோஃபோபில்) அமினோ அமிலமாக மாற்றமடைகிறது. இந்த மாற்றம் ஹீமோகுளோபின் மூலக்கூறுகளும் ஹீமோகுளோபின் பல்பகுதிசேர்க்கையும் ஒன்றுசேர்வதற்கு ஊக்கப்படுத்துகிறது. இது இரத்த சிவப்பணுக்களை "சிக்கில்" வடிவமாக மாற்றி சிதைக்கின்றன. இது போன்ற சிதைக்கப்பட்ட செல்கள் இரத்தத்திலிருந்து குறிப்பாக மண்ணீரலில் இருந்து அழிக்கப்படுவதற்காகவும் மறுசுழற்சிக்காகவும் அதிவேகமாக நீக்கப்படுகின்றன.
அதனுடைய வாழ்க்கை சுழற்சியின் வளருயிரி நிலையில் மலேரியா ஒட்டுண்ணி இரத்த சிவப்பணுக்களுக்குள் வாழ்கின்றன. இரத்த சிவப்பணுவின் உட்புற வேதியியலை இதனுடைய வளர்சிதை மாற்றம் மாற்றுகிறது. ஒட்டுண்ணிகள் மறுபடியும் இனப்பெருக்கம் செய்யும் வரை இயல்பாக நோய்த்தொற்றுடைய செல்கள் உயிர் வாழும். ஆனால் இரத்த சிவப்பணுக்களில் சிக்கிலும் இயல்பான ஹீமோகுளோபினும் கலந்து இருந்தால் அவை சிதைக்கப்படலாம் மற்றும் ஒட்டுண்ணியின் சந்ததி வருவதற்கு முன்னதாகவே அழிக்கப்படவும் கூடும். சடுதி மாற்றம் செய்யப்பட்ட அலீலின் வேறுபட்ட மரபு நிலை கொண்டவர்கள் சிக்கில்-செல்லின் தனித்தன்மை வாய்ந்தவர்கள் என்றழைக்கப்படுகின்றார்கள். இதில் இரத்த சோகையின் நிலை குறைவாகவும் வழக்கமாக-முக்கியமல்லாமலும் இருக்கலாம். இதன் மூலம் கடுமையான மலேரியா நோய்த்தொற்று ஏற்படும் வாய்ப்பும் குறைகிறது. இது மாறுபட்ட கருமுட்டை நன்மைகளுக்கான ஒர் நல்ல எடுத்துக்காட்டாக இருக்கிறது.
சடுதி மாற்றத்திற்கு ஒத்த மரபு நிலை கொண்டவர்களுக்கு முழு சிக்கில்-செல் நோய் இருக்கும். பாரம்பரிய சமூகங்களில் அவர்கள் இளம் பருவம் வரை உயிர் வாழ்வது அரிதாக இருக்கிறது. எனினும், மலேரியா ஆண்டு முழுவதும் தோன்றும் நோயாக இருக்கும் பகுதிகளில் சிக்கில்-செல் மரபணுக்களின் அதிர்வெண் 10 சதவீதமாக இருக்கிறது. சிக்கில்-வகை ஹீமோகுளோபினின் நான்கு ஹப்லோடைப்கள் இருப்பதனால் மலேரியாவில் ஆண்டு முழுவதும் தோன்றும் பகுதிகளில் இந்த சடுதிமாற்றம் எதையும் சாராமல் குறைந்தது நான்கு முறையாவது ஏற்படும். இது போன்ற பாதிக்கப்பட்ட பகுதிகளில், அதனுடைய பரிணாமவளர்ச்சி நன்மைகளை இன்னும் அதிகமாக விளக்கிக் காண்பிக்கிறது. HBB மரபணுவில் பிற சடுதிமாற்றங்களும் உள்ளன. இவை மலேரியா நோய்த்தொற்றை எதிர்க்கும் சக்திக்கு ஒத்த எதிர்ப்பு சக்தியை கொண்ட ஹீமோகுளோபின் மூலக்கூறுகளை உற்பத்தி செய்கிறது. HbE மற்றும் HbC ஹீமோகுளோபின் வகைகளை இந்த சடுதிமாற்றங்கள் உற்பத்தி செய்கின்றன. இவை பொதுவாக தென்கிழக்கு ஆசியா மற்றும் மேற்கத்திய ஆப்பிரிக்காவில் காணப்படுகின்றன.
தாலசரத்தங்கள் (தாலசமீயாசிஸ்) தொகு
மலேரியாவுடன் தொடர்புடைய ஆவணப்படுத்தப்பட்ட மற்றொரு சடுதிமாற்றங்களின் தொகுப்பு, மனித ஜினோம்களில் கண்டுபிடிக்கப்பட்டுள்ளன. இவை தாலசரத்தங்கள் என்றழைக்கப்படும். இது இரத்த நோய் ஏற்படுவதற்கு காரணமாக இருக்கிறது. கொடுக்கப்பட்ட மக்கள்தொகையில் மலேரியா சார்ந்த நோய் பரவுதலின் அளவுடன் β-தாலசரத்தங்களின் மரபணு அதிர்வெண் தொடர்புடையதாக இருக்கிறது. இது சார்டீனியா மற்றும் பாப்வா நியூ கினியாவில் செய்யப்பட்ட ஆய்வில் கண்டறியப்பட்டது. லிபெரியாவில் 500 குழந்தைகளைக் கொண்டு செய்யப்பட்ட ஆய்வில் β-தாலசரத்தங்கள் கொண்டவர்களுக்கு மருத்துவ மலேரியா நோய் ஏற்பட 50% வாய்ப்பு இருக்கிறது என்று கண்டறியப்பட்டது. இதே போன்ற மற்ற ஆய்வுகளில் α-தாலசரத்தங்களின் α+ வடிவத்தில், மரபணு அதிர்வெண்ணுக்கும் மலேரியா சார்ந்த நோய் பரவுதலுக்கும் இடையே தொடர்பு இருப்பது கண்டறியப்பட்டது. பகுத்தறிவு ரீதியான ஊகங்களின் அடிப்படையில் இந்த மரபணுக்கள், மனித பரிணாம வளர்ச்சியிலும் தேர்ந்தெடுக்கப்பட்டுள்ளன.
டஃபி எதிர்ச்செனிகள் தொகு
கீமோகைன் ஏற்பியாக செயல்புரிவதற்காக இரத்த சிவப்பணுக்களிலும் உடலின் மற்ற செல்களிலும் எதிர்ச்செனிகள் செலுத்தப்படுகின்றன. இந்த எதிர்ச்செனிகள் டஃபி எதிர்ச்செனிகள் எனப்படும். இரத்த செல்களில் செலுத்தப்படும் டஃபி எதிர்ச்செனிகள் Fy மரபணுக்களால் (Fya, Fyb, Fyc மற்றும் பல) குறியீடாக்கம் செய்யப்படும். பிளாஸ்மோடியம் விவக்ஸ் மலேரியா இரத்த செல்களில் நுழைவதற்காக டஃபி எதிர்ச்செனியை பயன்படுத்துகிறது. எனினும், இரத்த செல்களில் டஃபி எதிர்ச்செனிகள் அல்லாதவைகளையும் உட்செலுத்த முடியும் (Fy-/Fy-). இந்த மரபுசார் வடிவம் P. விவக்ஸ் நோய்த்தொற்றை எதிர்க்கும் சக்தியை முழுமையாக அளிக்கிறது. ஐரோப்பிய, ஆசிய மற்றும் அமெரிக்க நாட்டு மக்களுக்கு இந்த மரபுசார் வடிவம் மிகவும் அரிதாக காணப்படுகிறது. ஆனால் மேற்கு மற்றும் மத்திய ஆப்பிரிக்காவினுள் இருக்கும் மக்கள் எல்லோருக்கும் இந்த மரபுசார் வடிவம் இருப்பது கண்டறியப்பட்டுள்ளது.[116] கடந்த சில ஆயிரம் ஆண்டுகளில் ஆப்பிரிக்காவில் P. விவக்ஸின் நோய்த்தொற்று அதிகமாக இருந்ததன் காரணத்தினால் தான் என்று எண்ணப்படுகிறது.
G6PD தொகு
குளுக்கோஸ்-6-பாஸ்பேட் டீஹைட்ரோஜினேஸ் (G6PD) என்பது ஒரு நொதியாகும். இது இரத்த சிவப்பணுக்களில் ஒட்சியேற்றுகின்ற தகைவு ஏற்படும் தாக்கத்திலிருந்து பாதுகாக்கிறது. எனினும், இந்த நொதியில் ஏற்படும் மரபு சார்ந்த குறைபாட்டினால் கடுமையான மலேரியா நோய்த்தாக்கத்திற்கான பாதுகாப்பை ஏற்படுத்துகிறது.
எச்.எல்.ஏ மற்றும் இண்டர்லியூக்கின்-4 தொகு
HLA-B53, கடுமையான மலேரியா ஏற்படும் ஆபத்தை குறைப்பதுடன் தொடர்புடையதாக இருக்கிறது. இந்த MHC பிரிவு I மூலக்கூறு T-செல்களுக்கு கல்லீரல் நிலையையும் வித்துயுரி எதிர்ச்செனிகளையும் கொடுக்கிறது. இண்டர்லியூக்கின்-4, IL4-னால் குறியீடாக்கம் செய்யப்படுகிறது. இது செயலில் உள்ள T செல்களினால் உற்பத்தி செய்யப்படுகிறது. B செல்களை உற்பத்திசெய்யும் எதிர்ப்பொருளின் இனப்பெருக்கத்தையும் வகைப்படுத்துதலையும் மேம்படுத்துகிறது. பர்கினா ஃபாசோவின் ஃபுலானியில் (Fulani of Burkina Faso) ஒரு ஆய்வு நடத்தப்பட்டது. அந்த நாட்டின் அருகாமையில் உள்ள இனஞ்சார்ந்த குழுக்களை விட மலேரியா எதிர்ப்பு எதிர்ப்பொருள்களின் அளவுகள் அதிகமாகவும் மலேரியாவின் தாக்கம் குறைவாகவும் இருப்பவர்களைக் கொண்டு அந்த ஆய்வு செய்யப்பட்டது. மலேரியா எதிர்ச்செனிகளுக்கு எதிராக எதிர்ப்பொருளின் அளவு உயர்ந்து காணப்பட்டது மற்றும் இதனுடன் IL4-524 T அலீல் தொடர்புடையதாக இருந்தது. மலேரியா நோயை எதிர்ப்பதற்கான அதிகரிக்கப்பட்ட எதிர்ப்பு சக்திக்கு இது ஒரு காரணியாக இருக்கலாம் என்ற சாத்தியக்கூறுகளை இது அதிகரித்தது.[117]
தெற்கு ஆசியாவில் எதிர்ப்பு சக்தி தொகு
தாழ்வான இமய மலையின் கீழ்ப்பகுதியிலும் நேபாளம் மற்றும் இந்தியாவின் உட்புற டிராய் அல்லது டூன் பள்ளத்தாக்குகளிலும் மலேரியா நோய் அதிகமாக காணப்படுகிறது. அந்த நாடுகளின் தட்பவெப்ப நிலையினாலும் மலைகளின் உயரமான பகுதிகளிலிருந்து நிலத்து நீர் கசிவதனால் வரண்ட காலத்திலும் சதுப்பு நிலங்கள் காணப்படுவதனாலும் அந்த பகுதிகளில் மலேரியா நோய் அதிகமாகக் காணப்படுவதற்கு காரணமாக இருக்கிறது. மலேரியா நோய் பரவியிருக்கும் காடுகள் உள்நோக்கத்தோடு தற்காப்பின் காரணத்திற்காக நேபாளத்தை ஆட்சி செய்பவர்களால் பராமரிக்கப்பட்டு வருகிறது. வரண்ட கங்கை சமவெளிக்கு கீழே வாழ்பவர்களும் உயர்ந்த பகுதிகளில் வாழ்பவர்களையும் விட இந்த பகுதிகளில் வாழ்வதற்கு முயற்சி செய்யும் மனிதர்களிடையே இறப்பு வீதம் அதிகமாக உள்ளது. எனினும் பன்மடங்கான மரபணுக்களின் வாயிலாக எதிர்ப்பு சக்தியை பெருவதற்காக தரு மக்கள் (Tharu community) இந்த பகுதியில் பல நாட்கள் வாழ்ந்தனர். தரு மக்கள் கடைப்பிடித்து வந்த புறமணத்தடை முறையினாலும் காலாச்சாரக் கட்டுப்பாடுகளின் காரணத்தினாலும் தரு மக்களுக்கு மட்டும் இந்த மலேரியா நோய் எதிர்ப்பு சக்தி இருந்தது. இல்லாவிட்டால் இந்த மரபணுக்கள் தெற்கு ஆசியாவையும் தாண்டி உலகளவில் பரவியிருந்திருக்கலாம். ஏனெனில் இந்த மரபணுக்களின் வாழ்தல் மதிப்பு மற்றும் சிக்கில் செல் இரத்த சோகையோடு ஒப்பிடும் போது இதன் எதிர்மறைத் தாக்கங்கள் குறைவாக உள்ளது.
சமுதாயமும் கலாச்சாரமும் தொகு
ஒவ்வொரு வருடமும் 250 மில்லியன் நோயாளிகள் காய்ச்சலால் பாதிக்கப்படுவதற்கும் தோராயமாக ஒரு மில்லியன் நோயாளிகள் இறப்பதற்கும் மலேரியா காரணமாக இருக்கிறது.[118] 5 வயதிற்கு உட்பட்ட குழந்தைகள் இந்த மலேரியா நோயினால் அதிகமாக பாதிக்கப்படுகிறார்கள்;[119] குறிப்பாக கர்ப்பிணிகளும் இந்த நோயினால் அதிகமாக பாதிக்கப்படக்கூடியவர்களாக இருக்கிறார்கள். நோய்ப் பரவலை குறைத்து சிகிச்சையை அதிகரிக்க முயற்சிகள் எடுக்கப்பட்ட போதிலும், 1992 ஆம் ஆண்டிலிருந்து இந்த நோயின் ஆபத்து இருக்கும் பகுதிகளில் சிறிய மாற்றமே காணப்பட்டது.[120] இப்போது மலேரியா நோய்த்தாக்கம் இருப்பது போலவே இனியும் பரவி வந்தால் அடுத்த இருபது வருடங்களில் இறப்பு வீதம் இரண்டு மடங்கு அதிகமாகிவிடும்.[121] இதற்கான துல்லியமான புள்ளியியல் விவரங்கள் தெளிவாக இல்லை. ஏனெனில் மருத்துவமனைக்கு செல்வதற்கு சரியான வசதியில்லாமல் அல்லது உடல்நலத்தை பராமரிப்பதற்கு போதிய வருவாய் இல்லாத மக்கள் வாழும் கிராமப் பகுதிகளில் தான் அதிகமான பாதிப்பு ஏற்படுகிறது. இதன் விளைவாக பெரும்பான்மையான நோயாளிகளைப் பற்றிய தகவல்கள் ஆவணப்படுத்தப்படவில்லை.[121]
எச்.ஐ.வி மற்றும் மலேரியா ஆகியவை சேர்ந்த நோய்த்தொற்று நிலையின் காரணமாக இறப்பு வீதம் அதிகமாகிறது. இருப்பினும் இது HIV/காச நோய் ஆகியவை சேர்ந்து வருவதனால் ஏற்படும் பிரச்சனையை விட குறைவாகவே இருக்கிறது. ஏனெனில் இரண்டு நோய்களும் வழக்கமாக வித்தியாசமான வயது வரம்பினரையே தாக்குகின்றன. மலேரியா நோய் இளமையாக இருப்பவர்களை அதிகமாக பாதிக்கிறது. ஆனால் காச நோயோ வயதானவர்களை அதிகமாக பாதிக்கிறது.[122] எச்.ஐ.வி மற்றும் டி.பி யின் கடுமையான அறிகுறிகளோடு ஒப்பிடும் போது HIV/மலேரியாவில் இருக்கும் அறிகுறிகள் குறைவாகவே இருக்கும். ஆயினும் HIV மற்றும் மலேரியா ஒன்றுக்கொன்று பரவுவதில் பங்குவகிக்கின்றன. இந்த விளைவுக்கு காரணம் மலேரியா வைரஸ் ஏற்றலை (வைரஸ் சார்ந்த ஏற்றல்) அதிகரிக்கிறது. எச்.ஐ.வி நோய்த்தொற்றுள்ள ஒருவருக்கு மலேரியா நோய்த்தொற்று ஏற்படும் ஆபத்து அதிகமாகிறது.[123]
தற்போது மலேரியா நிலநடுக்கோட்டை சுற்றியுள்ள அகன்ற பகுதிகளான அமெரிக்கா, ஆசியா ஆப்பிரிக்கா ஆகிய பகுதிகளில் ஆண்டு முழுவதும் தோன்றும் நோயாக உள்ளது. எனினும் சப்-சஹாரன் ஆப்ரிக்காவில் மலேரியா நோயினால் ஏற்படும் இறப்புகள் 85 முதல் 90 சதவீதமாக இருக்கிறது.[124] மிகப்பெரிய பகுதிகளுக்குள் மலேரியாவின் புவியியல் ரீதியான பகிர்வு ஒரு சிக்கலாக உள்ளது. மலேரியாவின் நோய்த்தாக்கம் இருக்கும் பகுதிகளும் மலேரியா நோய் இல்லாத பகுதிகளும் ஒன்றுக்கொன்று அருகாமையிலேயே அமைந்து காணப்படுகின்றன.[125] வறண்ட பகுதிகளில், மழைப்பொழிவை அறிந்துகொள்வதன் மூலம் மலேரியாவின் நோய்த்தாக்கம் எப்போது அதிகமாக பரவும் என்பதை ஓரளவிற்கு கணித்துவிடலாம்.[126] நகர்ப்புறங்களை விட கிராமப் பகுதிகளில் மலேரியா அதிகமாக காணப்படுகிறது; இது டெங்கு காய்ச்சலிற்கு முரணாக உள்ளது. ஏனெனில் நகர்ப்புறங்களில் வசிப்பவர்களுக்கு டெங்கு காய்ச்சல் ஏற்படும் ஆபத்து அதிகமாக இருக்கிறது.[127] எடுத்துக்காட்டாக, வியட்நாம், லாவோஸ் மற்றும் கம்போடியா ஆகிய நாடுகளின் நகரங்களில் மலேரியா நோய் காணப்படுவதில்லை. ஆனால் பல கிரமாப்புறங்களில் இந்த நோய் பரவியிருக்கிறது.[128] இதற்கு முரணாக, ஆப்பிரிக்காவின் கிராமம் மற்றும் நகர்ப்புற பகுதிகளில் மலேரியா நோய் காணப்படுகிறது. ஆயினும் கிராமங்களோடு ஒப்பிடும் போது நகரங்களில் நோயின் ஆபத்து குறைவாகவே உள்ளது.[129] 1960 ஆம் ஆண்டிலிருந்து மலேரியா உலகளவில் எந்தெந்தப் பகுதிகளில் அதிகமாகக் காணப்படுகின்றன என்பது இன்னும் சரியாக கண்டறியப்படவில்லை. எனினும், தற்போது மற்றும் எதிர்காலத்தில் ஏற்படக்கூடிய மலேரியா நோயின் சுமையை மதிப்பிடுவதற்கு நவீன வழிமுறைகளையும் அதிகமான நிதியுதவியையும் ஐக்கிய இராச்சியத்தில் உள்ள வெல்கம் ட்ரஸ்ட் அமைப்பு மலேரியா அட்லஸ் பிராஜெக்ட்டிற்கு[130] அளித்தது.
சமூக-பொருளாதார விளைவுகள் தொகு
மலேரியா வறுமையுடன் தொடர்புடைய நோயாக மட்டுமில்லாமல் வறுமையை ஏற்படுத்தும் ஒரு நோயாகவும் உள்ளது. மலேரியா நோய் பொருளாதார முன்னேற்றத்திற்கு ஒரு மிகப்பெரிய தடையாகவும் இருக்கிறது. வெப்ப மண்டலப் பகுதிகள் மலேரியாவினால் அதிகமாக பாதிக்கப்படக்கூடியதாக உள்ளன. எனினும் சில குளிர்ப்பகுதிகளில் அதிகமான காலநிலை மாற்றங்கள் உள்ள இடங்களில் மலேரியாவின் நோய்த்தாக்கம் உள்ளது. மலேரியா அதிகமாகப் பரவியிருக்கும் பகுதிகளில் எதிர்மறையான பொருளாதார விளைவுகள் ஏற்படுவதற்கு இந்த நோயும் காரணமாக உள்ளது. 19வது நூற்றாண்டின் பிற்பகுதியிலும் 20வது நூற்றாண்டின் ஆரம்பத்தின் போதும் அமெரிக்காவின் தெற்கு மாநிலங்களில் பொருளாதார முன்னேற்றம் குறைவாக இருந்தது. இதற்கு மலேரியா நோய் மிகப்பெரிய காரணமாக இருந்தது.[131] . 1995 ஆம் ஆண்டில் மலேரியா நோய் பரவியிருக்கும் நாடுகளுக்கும் மலேரியா நோய் இல்லாத நாடுகளுக்கும் இடையே உள்ள வாங்கும் திறன் சமநிலையை ஒரு நபருக்கான GDPயின் சாரசரிக்கு ஏற்றதாக சரிசெய்யப்பட்டு ஒப்பிடப்பட்டது. அதில் ஐந்துமடங்கு வித்தியாசம் காணப்பட்டது ($1,526 USD மற்றும் $8,268 USD). மலேரியா நோய் பரவியிருக்கும் நாடுகளில் ஒரு நபருக்கான GDPயின் சராசரி ஒரு வருடத்திற்கு 0.4% மட்டுமே அதிகமானது (1965 மற்றும் 1990க்கு இடைப்பட்ட ஆண்டுகள்). ஆனால் நோய் இல்லாத மற்ற நாடுகளில் ஒரு வடத்திற்கு 2.4% அதிகமாகின்றன.[132] வறுமைநிலை நோய் ஏற்படுவதற்கு காரணமாகவும் நோயின் விளைவாகவும் உள்ளது. எனினும் வறுமையில் உள்ளவர்கள் நோயை தடுப்பதற்கும் சிகிச்சையளிப்பதற்கும் போதிய அளவு பண வசதி இல்லாததும் இதற்கு காரணமாக உள்ளது. மலாவியில் (1994) மிகவும் குறைவான ஊதியம் பெறுபவர்கள் ஒரு வருடத்தில் மலேரியா நோய்க்காக அவர்களுடைய ஊதியத்தில் 32 சதவீதத்தை செலவிடுகிறார்கள். ஆனால் அதே நாட்டில் அவர்களை விட அதிகமான வருமானத்தை உடையவர்கள் மலேரியா நோய்க்காக 4 சதவீதமே செலவிடுகிறார்கள்.[133] உலகளவில் மலேரியாவின் பொருளாதார தாக்கத்தைக் கணக்கிட்டால், ஆப்பிரிக்கா ஒவ்வொரு வருடமும் $12 பில்லியன் அமெரிக்க டாலரை மலேரியா நோய்க்காக செலவிடுகிறது. பொருளாதார தாக்கங்களாவன: சுகாதார மையங்களுக்கு ஆகும் செலவுகள், உடல்நலக் குறைவின் காரணத்தினால் வேலைக்கு செல்லாமல் இருக்கும் நாட்கள், நோயின் காரணத்தினால் பள்ளிக்கு செல்லாமல் இருத்தல், பெருமூளை சம்பந்தப்பட்ட மலேரியாவினால் செயல்திறன் குறைதல் மற்றும் நோயின் காரணத்தினால் சுற்றுலாத்துறையில் வீழ்ச்சி ஏற்படுதல்.[119] மலேரியாவின் நோய்த்தாக்கம் அதிகமாக இருக்கும் சில நாடுகளில் பொது சுகாரத்திற்காக செலவிடப்படும் நிதியில் 40% மலேரியா நோய்க்காக செலவிடப்படுகிறது. 30 முதல் 50 சதவீதம் உள்நோயாளிகள் உள்ளனர் மற்றும் 50% வரை புறநோயாளிகள் வருகைகள் உள்ளன.[134]
மேலும் காண்க தொகு
- தொற்றுப்பண்புடைய நோய்களை முற்றிலுமாக அழித்தல்
- உலகமயமாக்கலும் நோய்களும்
- மெடிசன்ஸ் பார் மலேரியா வென்சர் (MMV)
- ரோல் பாக் மலேரியா (RBM) கூட்டு
- சேவ் மை சோல் - மலேரியாவை தடுப்பதற்கான இசை (ஆல்பம்)
- AIDS, காசநோய் மற்றும் மலேரியா நோயை எதிர்த்துப் போராடுவதற்கான உலக நிதி
- வெப்ப மண்டலம் சார்ந்த நோய்கள்
- J. கார்டன் எட்வர்ட்ஸ் (பூச்சியியல் வல்லுநர் மற்றும் மலை ஏறுபவர்)
- ரேச்சல் கார்சன்
மேற்கோள்கள் தொகு
- ↑ மலேரியாப் பற்றின உண்மை செய்திகள். நோய் கட்டுப்பாடு மற்றும் தடுப்பு மையங்கள்
- ↑ Snow RW, Guerra CA, Noor AM, Myint HY, Hay SI (2005). "The global distribution of clinical episodes of Plasmodium falciparum malaria". Nature 434 (7030): 214–7. doi:10.1038/nature03342. பப்மெட்:15759000.
- ↑ "Malaria: Disease Impacts and Long-Run Income Differences" (PDF). Institute for the Study of Labor. பார்க்கப்பட்ட நாள் 2008-12-10.
- ↑ Yoshida S, Shimada Y, Kondoh D, et al. (2007). "Hemolytic C-type lectin CEL-III from sea cucumber expressed in transgenic mosquitoes impairs malaria parasite development". PLoS Pathog. 3 (12): e192. doi:10.1371/journal.ppat.0030192. பப்மெட்:18159942. http://www.plospathogens.org/article/info:doi/10.1371/journal.ppat.0030192.
- ↑ RTS,S தடுப்பு மருந்து பாதுகாப்பு வீதம்
- ↑ Beare NA, Taylor TE, Harding SP, Lewallen S, Molyneux ME (November 1, 2006). "Malarial retinopathy: a newly established diagnostic sign in severe malaria". Am. J. Trop. Med. Hyg. 75 (5): 790–7. பப்மெட்:17123967. பப்மெட் சென்ட்ரல்:2367432. http://www.ajtmh.org/cgi/pmidlookup?view=long&pmid=17123967.
- ↑ மலேரியா லைஃப் சைக்கிள் $ பாதோஜீனிசிஸ் பரணிடப்பட்டது 2008-01-18 at the வந்தவழி இயந்திரம். மலேரியா இன் அர்மீனியா. 2006 ஆம் ஆண்டு அக்டோபர் 6ல் அணுகப்பட்டது.
- ↑ Idro, R; Otieno G, White S, Kahindi A, Fegan G, Ogutu B, Mithwani S, Maitland K, Neville BG, Newton CR. "Decorticate, decerebrate and opisthotonic posturing and seizures in Kenyan children with cerebral malaria". Malaria Journal 4 (57): 57. doi:10.1186/1475-2875-4-57. பப்மெட்:16336645.
- ↑ Boivin MJ (October 2002). "Effects of early cerebral malaria on cognitive ability in Senegalese children". J Dev Behav Pediatr 23 (5): 353–64. பப்மெட்:12394524. http://meta.wkhealth.com/pt/pt-core/template-journal/lwwgateway/media/landingpage.htm?issn=0196-206X&volume=23&issue=5&spage=353. பார்த்த நாள்: 2009-11-18.
- ↑ Holding PA, Snow RW (2001). "Impact of Plasmodium falciparum malaria on performance and learning: review of the evidence". Am. J. Trop. Med. Hyg. 64 (1-2 Suppl): 68–75. பப்மெட்:11425179. http://www.ajtmh.org/cgi/content/abstract/64/1_suppl/68. – அறிஞர்கள் தேடல்}}
- ↑ Maude RJ, Hassan MU, Beare NAV (01 Jun 2009). "Severe retinal whitening in an adult with cerebral malaria". Am J Trop Med Hyg 80 (6): 881. பப்மெட்:19478242. http://www.ajtmh.org/cgi/content/full/80/6/881.
- ↑ Beare NAV, Taylor TE, Harding SP, Lewallen S, Molyneux ME (2006). "Malarial retinopathy: a newly established diagnostic sign in severe malaria". Am J Trop Med Hyg 75 (5): 790–797. பப்மெட்:17123967.
- ↑ 13.0 13.1 13.2 Trampuz A, Jereb M, Muzlovic I, Prabhu R (2003). "Clinical review: Severe malaria". Crit Care 7 (4): 315–23. doi:10.1186/cc2183. பப்மெட்:12930555.
- ↑ Kain K, Harrington M, Tennyson S, Keystone J (1998). "Imported malaria: prospective analysis of problems in diagnosis and management". Clin Infect Dis 27 (1): 142–9. doi:10.1086/514616. பப்மெட்:9675468. https://archive.org/details/sim_clinical-infectious-diseases_1998-07_27_1/page/142.
- ↑ Mockenhaupt F, Ehrhardt S, Burkhardt J, Bosomtwe S, Laryea S, Anemana S, Otchwemah R, Cramer J, Dietz E, Gellert S, Bienzle U (2004). "Manifestation and outcome of severe malaria in children in northern Ghana". Am J Trop Med Hyg 71 (2): 167–72. பப்மெட்:15306705.
- ↑ Carter JA, Ross AJ, Neville BG, Obiero E, Katana K, Mung'ala-Odera V, Lees JA, Newton CR (2005). "Developmental impairments following severe falciparum malaria in children". Trop Med Int Health 10 (1): 3–10. doi:10.1111/j.1365-3156.2004.01345.x. பப்மெட்:15655008. https://archive.org/details/sim_tropical-medicine-and-international-health_2005-01_10_1/page/3.
- ↑ Adak T, Sharma V, Orlov V (1998). "Studies on the Plasmodium vivax relapse pattern in Delhi, India". Am J Trop Med Hyg 59 (1): 175–9. பப்மெட்:9684649.
- ↑ Mueller I, Zimmerman PA, Reeder JC (June 2007). "Plasmodium malariae and Plasmodium ovale--the "bashful" malaria parasites". Trends Parasitol. 23 (6): 278–83. doi:10.1016/j.pt.2007.04.009. பப்மெட்:17459775. https://archive.org/details/sim_trends-in-parasitology_2007-06_23_6/page/278.
- ↑ Singh B, Kim Sung L, Matusop A, et al. (March 2004). "A large focus of naturally acquired Plasmodium knowlesi infections in human beings". Lancet 363 (9414): 1017–24. doi:10.1016/S0140-6736(04)15836-4. பப்மெட்:15051281.
- ↑ Mendis K, Sina B, Marchesini P, Carter R (2001). "The neglected burden of Plasmodium vivax malaria" (PDF). Am J Trop Med Hyg 64 (1-2 Suppl): 97–106. பப்மெட்:11425182. http://www.ajtmh.org/cgi/reprint/64/1_suppl/97.pdf.
- ↑ Escalante A, Ayala F (1994). "Phylogeny of the malarial genus Plasmodium, derived from rRNA gene sequences". Proc Natl Acad Sci USA 91 (24): 11373–7. doi:10.1073/pnas.91.24.11373. பப்மெட்:7972067.
- ↑ Garnham, PCC (1966). Malaria parasites and other haemosporidia. Oxford: Blackwell Scientific Publications.
- ↑ Collins, WE; Barnwell, JW (2009). "Plasmodium knowlesi: Finally being recognized". J Infect Dis 199 (8): 1107–1108. doi:10.1086/597415. பப்மெட்:19284287.
- ↑ வறுமையை குறைப்பதற்காக மிருக சுகாதார ஆராய்ச்சியில் முதலீடு செய்தல்.பன்னாட்டு கால்நடை ஆராய்ச்சி நிறுவனம். பெர்மின் A. மற்றும் மாட்சன் M. (2001) பிற்சேர்க்கை 2: ரிவியூ ஆன் டிசீசு அக்கரன்ஸ் அண்டு இம்பேக்ட் (சிறிய பண்ணைகள் வைத்திருப்பவர்கள்) பரணிடப்பட்டது 2011-07-18 at the வந்தவழி இயந்திரம். 2006 ஆம் ஆண்டு அக்டோபர் 29ல் மீட்கப்பட்டது.
- ↑ Atkinson CT, Woods KL, Dusek RJ, Sileo LS, Iko WM (1995). "Wildlife disease and conservation in Hawaii: pathogenicity of avian malaria (Plasmodium relictum) in experimentally infected iiwi (Vestiaria coccinea)". Parasitology 111 Suppl: S59–69. doi:10.1017/S003118200007582X. பப்மெட்:8632925.
- ↑ Talman A, Domarle O, McKenzie F, Ariey F, Robert V (2004). "Gametocytogenesis: the puberty of Plasmodium falciparum". Malar J 3: 24. doi:10.1186/1475-2875-3-24. பப்மெட்:15253774.
- ↑ Marcucci C, Madjdpour C, Spahn D (2004). "Allogeneic blood transfusions: benefit, risks and clinical indications in countries with a low or high human development index". Br Med Bull 70: 15–28. doi:10.1093/bmb/ldh023. பப்மெட்:15339855. https://archive.org/details/sim_british-medical-bulletin_2004_70/page/15.
- ↑ ப்லெட்சோ, G. H. ( பரணிடப்பட்டது 2009-03-18 at the வந்தவழி இயந்திரம்டிசம்பர் 2005) "மலேரியா ப்ரைமர் ஃபார் க்ளினிஷியன்ஸ் இன் தி யுனைடட் ஸ்டேட்ஸ்" சதன் மெடிகல் ஜர்னல் 98(12): ப 1197–204, (PMID 16440920) பரணிடப்பட்டது 2009-03-18 at the வந்தவழி இயந்திரம்;
- ↑ Sturm A, Amino R, van de Sand C, Regen T, Retzlaff S, Rennenberg A, Krueger A, Pollok JM, Menard R, Heussler VT (2006). "Manipulation of host hepatocytes by the malaria parasite for delivery into liver sinusoids". Science 313 (5791): 1287–1490. doi:10.1126/science.1129720. பப்மெட்:16888102.
- ↑ Cogswell FB (January 1992). "The hypnozoite and relapse in primate malaria". Clin. Microbiol. Rev. 5 (1): 26–35. பப்மெட்:1735093. பப்மெட் சென்ட்ரல்:358221. http://cmr.asm.org/cgi/pmidlookup?view=long&pmid=1735093.
- ↑ 31.0 31.1 Chen Q, Schlichtherle M, Wahlgren M (July 2000). "Molecular aspects of severe malaria". Clin. Microbiol. Rev. 13 (3): 439–50. doi:10.1128/CMR.13.3.439-450.2000. பப்மெட்:10885986. பப்மெட் சென்ட்ரல்:88942. http://cmr.asm.org/cgi/pmidlookup?view=long&pmid=10885986.
- ↑ Adams S, Brown H, Turner G (2002). "Breaking down the blood-brain barrier: signaling a path to cerebral malaria?". Trends Parasitol 18 (8): 360–6. doi:10.1016/S1471-4922(02)02353-X. பப்மெட்:12377286. https://archive.org/details/sim_trends-in-parasitology_2002-08_18_8/page/360.
- ↑ Lindsay S, Ansell J, Selman C, Cox V, Hamilton K, Walraven G (2000). "Effect of pregnancy on exposure to malaria mosquitoes". Lancet 355 (9219): 1972. doi:10.1016/S0140-6736(00)02334-5. பப்மெட்:10859048.
- ↑ van Geertruyden J, Thomas F, Erhart A, D'Alessandro U (August 1, 2004). "The contribution of malaria in pregnancy to perinatal mortality". Am J Trop Med Hyg 71 (2 Suppl): 35–40. பப்மெட்:15331817. http://www.ajtmh.org/cgi/content/full/71/2_suppl/35.
- ↑ Rodriguez-Morales AJ, Sanchez E, Vargas M, Piccolo C, Colina R, Arria M, Franco-Paredes C (2006). "Pregnancy outcomes associated with Plasmodium vivax malaria in northeastern Venezuela". Am J Trop Med Hyg 74 (5): 755–757. பப்மெட்:16687675.
- ↑ 36.0 36.1 Sutherland, CJ; Hallett, R (2009). "Detecting malaria parasites outside the blood". J Infect Dis 199 (11): 1561–1563. doi:10.1086/598857. பப்மெட்:19432543.
- ↑ Beare NA, Taylor TE, Harding SP, Lewallen S, Molyneux ME (November 2006). "Malarial retinopathy: a newly established diagnostic sign in severe malaria". Am. J. Trop. Med. Hyg. 75 (5): 790–7. பப்மெட்:17123967. பப்மெட் சென்ட்ரல்:2367432. http://www.ajtmh.org/cgi/pmidlookup?view=long&pmid=17123967.
- ↑ 38.0 38.1 Redd S, Kazembe P, Luby S, Nwanyanwu O, Hightower A, Ziba C, Wirima J, Chitsulo L, Franco C, Olivar M (2006). "Clinical algorithm for treatment of Plasmodium falciparum malaria in children". Lancet 347 (8996): 80. doi:10.1016/S0140-6736(96)90404-3. பப்மெட்:8551881..
- ↑ Warhurst DC, Williams JE (1996). "Laboratory diagnosis of malaria". J Clin Pathol 49 (7): 533–38. doi:10.1136/jcp.49.7.533. பப்மெட்:8813948.
- ↑ Pattanasin S, Proux S, Chompasuk D, Luwiradaj K, Jacquier P, Looareesuwan S, Nosten F (2003). "Evaluation of a new Plasmodium lactate dehydrogenase assay (OptiMAL-IT) for the detection of malaria". Transact Royal Soc Trop Med 97 (6): 672–4. doi:10.1016/S0035-9203(03)80100-1. பப்மெட்:16117960.
- ↑ Ling IT., Cooksley S., Bates PA., Hempelmann E., Wilson RJM. (1986). "Antibodies to the glutamate dehydrogenase of Plasmodium falciparum". Parasitology 92,: 313–24. doi:10.1017/S0031182000064088. பப்மெட்:3086819.
- ↑ Mens, PF; Schoone, GJ; Kager, PA; Schallig, HD (2006). "Detection and identification of human Plasmodium species with real-time quantitative nucleic acid sequence-based amplification". Malaria Journal 5 (80): 80. doi:10.1186/1475-2875-5-80. பப்மெட்:17018138.
- ↑ Redd S, Kazembe P, Luby S, Nwanyanwu O, Hightower A, Ziba C, Wirima J, Chitsulo L, Franco C, Olivar M (2006). "Clinical algorithm for treatment of Plasmodium falciparum malaria in children". Lancet 347 (8996): 80. doi:10.1016/S0140-6736(96)90404-3. பப்மெட்:8551881..
- ↑ 44.0 44.1 44.2 "ஹல், கெவின். (2006) "மலேரியா: ஃபீவர் வார்ஸ்". PBS விளக்கப்படம்". Archived from the original on 2009-02-11. பார்க்கப்பட்ட நாள் 2021-12-26.
- ↑ Barat L (2006). "Four malaria success stories: how malaria burden was successfully reduced in Brazil, Eritrea, India, and Vietnam". Am J Trop Med Hyg 74 (1): 12–6. பப்மெட்:16407339.
- ↑ 46.0 46.1 http://www.cdc.gov/malaria/history/eradication_us.htm நோய் கட்டுப்பாட்டு மையங்கள். அமெரிக்காவில் மலேரியாவை முற்றிலுமாக அழித்தல் (1947–1951) 2004.
- ↑ Killeen G, Fillinger U, Kiche I, Gouagna L, Knols B (2002). "Eradication of Anopheles gambiae from Brazil: lessons for malaria control in Africa?". Lancet Infect Dis 2 (10): e192. doi:10.1016/S1473-3099(02)00397-3. பப்மெட்:12383612.
- ↑ Gladwell, Malcolm. (2001-07-02). "The Mosquito Killer". The New Yorker. http://www.gladwell.com/2001/2001_07_02_a_ddt.htm.
- ↑ இம்பீரியல் காலேஜ், லண்டன், "முதல் முதலாக மரபியல் மாற்றம் செய்யப்பட்ட மலேரியா கொசுவை அறிவியல் அறிஞர்கள் உருவாக்கினார்கள் பரணிடப்பட்டது 2006-09-26 at the வந்தவழி இயந்திரம்", 2000-06-22.
- ↑ Ito J, Ghosh A, Moreira LA, Wimmer EA, Jacobs-Lorena M (2002). "Transgenic anopheline mosquitoes impaired in transmission of a malaria parasite". Nature 417 (6887): 387–8. doi:10.1038/417452a. பப்மெட்:12024215.
- ↑ நால்ஸ் எட் ஆல்., 2007
- ↑ Robert Guth. "Rocket Scientists Shoot Down Mosquitoes With Lasers". WSJ.com. பார்க்கப்பட்ட நாள் 8 July 2009.
- ↑ ரோஸ்டென்பெர்க் M, எட் ஆல்.ப்ரொடெக்ஷன் அகெய்ன்ஸ் அ மலேரியா சாலஞ் பை ஸ்போரோசோயட் இனாகுலேஷன். நியூ இங்கிலாந்து J. மெட். 361:468, 2009 ஜூலை 30.
- ↑ Tia E, Akogbeto M, Koffi A, et al. (2006). "[Pyrethroid and DDT resistance of Anopheles gambiae s.s. (Diptera: Culicidae) in five agricultural ecosystems from Côte-d'Ivoire]" (in French). Bulletin de la Société de pathologie exotique (1990) 99 (4): 278–82. பப்மெட்:17111979.
- ↑ இண்டோர் ரெசிட்யூவல் ஸ்ப்ரேயிங்: உலகளவிலான மலேரியா கட்டுப்பாடு மற்றும் நீக்குதல் விகித பெருக்கத்திற்காக இண்டோர் ரெசிட்யூவல் ஸ்ப்ரேயிங் பயன்படுத்துதல். உலக சுகாதார நிறுவனம், 2006.
- ↑ "ஸ்டாகோம் மரபொழுங்கு அடிப்படையில் DDT பயன்பாட்டைப் பற்றி தெரியவேண்டிய 10 விஷயங்கள்" (PDF). Archived (PDF) from the original on 2005-05-01. பார்க்கப்பட்ட நாள் 2005-05-01.
- ↑ தொடர்ச்சியான கரிம மாசுபடுத்திகளைப் பற்றின ஸ்டாகோம் மரபொழுங்கு
- ↑ Rosenberg, Tina (2007-04-11). ""What the world needs now is DDT"". New York Times. http://query.nytimes.com/gst/fullpage.html?sec=health&res=9F0DEEDA1738F932A25757C0A9629C8B63. பார்த்த நாள்: 2008-11-03.
- ↑ பேட்ஸ், H & கர்டிஸ், C.:"மஸ்கிடோ பிஹேவியர் அண்டு வெக்டர் கண்ட்ரோல்", பக்கம் 53-70. பூச்சியியலின் ஆண்டு மறுஆய்வு, 50, 2005.
- ↑ Bachou H, Tylleskär T, Kaddu-Mulindwa DH, Tumwine JK (2006). "Bacteraemia among severely malnourished children infected and uninfected with the human immunodeficiency virus-1 in Kampala, Uganda". BMC Infect. Dis. 6: 160. doi:10.1186/1471-2334-6-160. பப்மெட்:17090299.
- ↑ ஆப்பிரிக்காவில் புதிய கொசு வலைகள் பயன்படுத்துவதன் மூலம் மலேரியாவை எதிர்த்து போராட உதவ முடியும்
- ↑ "செஞ்சிலுவை மற்றும் ரெட் க்ரெசண்ட் அமைப்புகளின் சர்வதேச கூட்டமைப்பு (200) "த வின்னிங் ஃபார்முலா- உலக மலேரியா நாள் அறிக்கை 2009"" (PDF). Archived from the original (PDF) on 2009-08-09. பார்க்கப்பட்ட நாள் 2009-11-18.
- ↑ The Economist (2007). "Traditional Economy of the Kavango". Economist Documentary. http://www.economist.com.na/2002/15mar/03-15-22.htm.
- ↑ Rowland M, Durrani N, Hewitt S, Mohammed N, Bouma M, Carneiro I, Rozendaal J, Schapira A (1999). "Permethrin-treated chaddars and top-sheets: appropriate technology for protection against malaria in Afghanistan and other complex emergencies". Trans R Soc Trop Med Hyg 93 (5): 465–72. doi:10.1016/S0035-9203(99)90341-3. பப்மெட்:10696399.
- ↑ "பூஞ்சை காளான் 'மலேரியாவை எதிர்த்து போராட உதவலாம்'", BBC நியூஸ் , 2005-06-09
- ↑ http://www.ted.com/talks/paul_ewald_asks_can_we_domesticate_germs.html பரணிடப்பட்டது 2009-11-24 at the வந்தவழி இயந்திரம் "இவலூஷன் டுவர்ட்ஸ் மைல்ட்னஸ்" என்பது நுண்ணுயிரியல் வல்லுநரனான பால் எவால்டால் 11:30 மணிக்குக் கொடுக்கப்பட்ட விரிவுரையாகும்.
- ↑ Färnert, A; Williams, TN; Mwangi, TW; Ehlin, A; Fegan, G; Macharia, A; Lowe, BS; Montgomery, SM et al. (2009). "Transmission‐dependent tolerance to multiclonal Plasmodium falciparum infection". J Infect Dis 200 (7): 1166–1175. doi:10.1086/605652. பப்மெட்:19702508.
- ↑ 68.0 68.1 Nussenzweig R, Vanderberg J, Most H, Orton C (1967). "Protective immunity produced by the injection of x-irradiated sporozoites of plasmodium berghei". Nature 216 (5111): 160–2. doi:10.1038/216160a0. பப்மெட்:6057225.
- ↑ Hoffman SL, Goh LM, Luke TC, et al. (2002). "Protection of humans against malaria by immunization with radiation-attenuated Plasmodium falciparum sporozoites". J. Infect. Dis. 185 (8): 1155–64. doi:10.1086/339409. பப்மெட்:11930326.
- ↑ "சனரியா அச்சகம் மற்றும் வெளியீடுகள்". Archived from the original on 2007-10-08. பார்க்கப்பட்ட நாள் 2009-11-18.
- ↑ சுகாதாரம் | மலேரியாவினால் பாதிக்கப்படுவதற்கு உனக்கு பணம் கிடைக்கலாம் | சீட்டில் டைம்ஸ் செய்தித்தாள்
- ↑ Zavala F, Cochrane A, Nardin E, Nussenzweig R, Nussenzweig V (1983). "Circumsporozoite proteins of malaria parasites contain a single immunodominant region with two or more identical epitopes". J Exp Med 157 (6): 1947–57. doi:10.1084/jem.157.6.1947. பப்மெட்:6189951. https://archive.org/details/sim_journal-of-experimental-medicine_1983-06_157_6/page/1947.
- ↑ Hollingdale M, Nardin E, Tharavanij S, Schwartz A, Nussenzweig R (1984). "Inhibition of entry of Plasmodium falciparum and P. vivax sporozoites into cultured cells; an in vitro assay of protective antibodies". J Immunol 132 (2): 909–13. பப்மெட்:6317752. https://archive.org/details/sim_journal-of-immunology_1984-02_132_2/page/909.
- ↑ 74.0 74.1 Matuschewski K (2006). "Vaccine development against malaria". Curr Opin Immunol 18 (4): 449–57. doi:10.1016/j.coi.2006.05.004. பப்மெட்:16765576.
- ↑ Gardner M, Hall N, Fung E, et al. (2002). "Genome sequence of the human malaria parasite Plasmodium falciparum". Nature 370 (6906): 1543. doi:10.1038/nature01097. பப்மெட்:12368864.
- ↑ Heppner DG, Kester KE, Ockenhouse CF, et al. (2005). "Towards an RTS,S-based, multi-stage, multi-antigen vaccine against falciparum malaria: progress at the Walter Reed Army Institute of Research". Vaccine 23 (17-18): 2243–50. doi:10.1016/j.vaccine.2005.01.142. பப்மெட்:15755604.
- ↑ Alonso PL, Sacarlal J, Aponte JJ, et al. (2004). "Efficacy of the RTS,S/AS02A vaccine against Plasmodium falciparum infection and disease in young African children: randomised controlled trial". Lancet 364 (9443): 1411–20. doi:10.1016/S0140-6736(04)17223-1. பப்மெட்:15488216.
- ↑ Aponte JJ, Aide P, Renom M, et al. (November 2007). "Safety of the RTS,S/AS02D candidate malaria vaccine in infants living in a highly endemic area of Mozambique: a double blind randomised controlled phase I/IIb trial". Lancet 370 (9598): 1543–51. doi:10.1016/S0140-6736(07)61542-6. பப்மெட்:17949807.
- ↑ ஆப்பிரிக்கா: மலேரியா - தடுப்புமருந்து 2011ல் எதிர்பார்க்கப்பட்டது. அக்ரா மெயில். 2007 ஆம் ஆண்டு ஜனவரி 10. 2007 ஆம் ஆண்டு ஜனவரி 15ல் அணுகப்பட்டது.
- ↑ "What is Malariacontrol.net". AFRICA@home. Archived from the original on 2007-03-15. பார்க்கப்பட்ட நாள் 2007-03-11.
- ↑ Águas R, White LJ, Snow RW, Gomes MG (2008). "Prospects for malaria eradication in sub-Saharan Africa". PLoS ONE 3 (3): e1767. doi:10.1371/journal.pone.0001767. பப்மெட்:18335042.
- ↑ நான் மலேரியாவினால் பாதிக்கப்பட்டால், என்னுடைய வாழ்நாள் முழுவதும் அந்த நோய் எனக்கு இருக்குமா? CDC வெளியீடு, 2006 ஆம் ஆண்டு நவம்பர் 14ல் அணுகப்பட்டது.
- ↑ White NJ (April 2004). "Antimalarial drug resistance". J Clin Invest. 113 (8): 1084–92. doi:10.1172/JCI21682. பப்மெட்:15085184.
- ↑ Tinto, H; Rwagacondo, C; Karema, C; Mupfasoni, D; Vandoren, W; Rusanganwa, E; Erhart, A; Van Overmeir, C et al. (2006). "In-vitro susceptibility of Plasmodium falciparum to monodesethylamodiaquine, dihydroartemsinin and quinine in an area of high chloroquine resistance in Rwanda". Trans R Soc Trop Med Hyg 100 (6): 509–14. doi:10.1016/j.trstmh.2005.09.018. பப்மெட்:16337665.
- ↑ Murphy S, Harrison T, Hamm H, Lomasney J, Mohandas N, Haldar K (December 2006). "Erythrocyte G protein as a novel target for malarial chemotherapy". PLoS Med 3 (12): e528. doi:10.1371/journal.pmed.0030528. பப்மெட்:17194200.
- ↑ மலேரியாவுக்காக மருத்துவரால் பரிந்துரைக்கப்பட்ட மருந்துகள் 2007 ஆம் ஆண்டு பிப்ரவரி 27ல் மீட்கப்பட்டது.
- ↑ Trager W, Jensen JB (1976). "Human malaria parasites in continuous culture". Science 193 (4254): 673–5. doi:10.1126/science.781840. பப்மெட்:781840.
- ↑ Senior K (2005). "Shortfall in front-line antimalarial drug likely in 2005". Lancet Infect Dis 5 (2): 75. பப்மெட்:15702504.
- ↑ Rwagacondo C, Karema C, Mugisha V, Erhart A, Dujardin J, Van Overmeir C, Ringwald P, D'Alessandro U (2004). "Is amodiaquine failing in Rwanda? Efficacy of amodiaquine alone and combined with artesunate in children with uncomplicated malaria". Trop Med Int Health 9 (10): 1091–8. doi:10.1111/j.1365-3156.2004.01316.x. பப்மெட்:15482401. https://archive.org/details/sim_tropical-medicine-and-international-health_2004-10_9_10/page/1091..
- ↑ Eckstein-Ludwig U, Webb R, Van Goethem I, East J, Lee A, Kimura M, O'Neill P, Bray P, Ward S, Krishna S (2003). "Artemisinins target the SERCA of Plasmodium falciparum". Nature 424 (6951): 957–61. doi:10.1038/nature01813. பப்மெட்:12931192.
- ↑ Uhlemann A, Cameron A, Eckstein-Ludwig U, Fischbarg J, Iserovich P, Zuniga F, East M, Lee A, Brady L, Haynes R, Krishna S (2005). "A single amino acid residue may determine the sensitivity of SER`CAs to artemisinins". Nat Struct Mol Biol 12 (7): 628–9. doi:10.1038/nsmb947. பப்மெட்:15937493.
- ↑ Li W, Mo W, Shen D, Sun L, Wang J, Lu S, Gitschier J, Zhou B (2005). "Yeast model uncovers dual roles of mitochondria in action of artemisinin". PLoS Genet 1 (3): e36. doi:10.1371/journal.pgen.0010036. பப்மெட்:16170412.
- ↑ மெடிசன்ஸ் சான்ஸ் ஃப்ராண்டியர்ஸ், "வாட் இஸ் த காஸ்ட் அண்ட் ஹூ வில் பே?[தொடர்பிழந்த இணைப்பு]"
- ↑ Lon CT, Tsuyuoka R, Phanouvong S, et al. (2006). "Counterfeit and substandard antimalarial drugs in Cambodia". Trans R Soc Trop Med Hyg 100 (11): 1019–24. doi:10.1016/j.trstmh.2006.01.003. பப்மெட்:16765399.
- ↑ U. S. Pharmacopeia (2004). "Fake antimalarials found in Yunan province, China" (PDF). Archived from the original (PDF) on 2006-09-09. பார்க்கப்பட்ட நாள் 2006-10-06.
- ↑ Newton PN Green MD, Fernández FM, Day NPJ, White NJ. (2006). "Counterfeit anti-infective drugs". Lancet Infect Dis 6 (9): 602–13. doi:10.1016/S1473-3099(06)70581-3. பப்மெட்:16931411.
- ↑ Jane Parry (2005). "WHO combats counterfeit malaria drugs in Asia". பார்க்கப்பட்ட நாள் 2008-07-19.
- ↑ Joy D, Feng X, Mu J, et al. (2003). "Early origin and recent expansion of Plasmodium falciparum". Science 300 (5617): 318–21. doi:10.1126/science.1081449. பப்மெட்:12690197.
- ↑ Escalante A, Freeland D, Collins W, Lal A (1998). "The evolution of primate malaria parasites based on the gene encoding cytochrome b from the linear mitochondrial genome". Proc Natl Acad Sci USA 95 (14): 8124–9. doi:10.1073/pnas.95.14.8124. பப்மெட்:9653151.
- ↑ Cox F (2002). "History of human parasitology". Clin Microbiol Rev 15 (4): 595–612. doi:10.1128/CMR.15.4.595-612.2002. பப்மெட்:12364371.
- ↑ ஷேக்ஸ்பியரிலிருந்து டிஃபோ: சிறிய பனி ஊழியில் இங்கிலாந்தில் இருந்த மலேரியா. பால் ரைடெர். நோய் கட்டுப்பாடு மற்றும் தடுப்பிற்கான மையங்கள், சான் ஜுவான், புயிடோ ரிக்கோ.
- ↑ ஐரோப்பா மற்றும் வட அமெரிக்காவின் நோய்பரப்பி- மற்றும் கொறிணி வாயிலாக பரவும் நோய்கள் நார்மன் G. கிராட்ஸ். உலக சுகாதார நிறுவனம், ஜெனீவா
- ↑ "Biography of Alphonse Laveran". The Nobel Foundation. பார்க்கப்பட்ட நாள் 2007-06-15. ]நோபெல் பவுண்டேஷன். 2006 ஆம் ஆண்டு அக்டோபர் 25ல் அணுகியது
- ↑ "Ettore Marchiafava". பார்க்கப்பட்ட நாள் 2007-06-15.
- ↑ Tan SY, Sung H (May 2008). "Carlos Juan Finlay (1833–1915): of mosquitoes and yellow fever" (PDF). Singapore Med J 49 (5): 370–1. பப்மெட்:18465043. http://smj.sma.org.sg/4905/4905ms1.pdf.
- ↑ Chernin E (November 1983). "Josiah Clark Nott, insects, and yellow fever". Bull N Y Acad Med 59 (9): 790–802. பப்மெட்:6140039.
- ↑ Chernin E (September 1977). "Patrick Manson (1844–1922) and the transmission of filariasis". Am. J. Trop. Med. Hyg. 26 (5 Pt 2 Suppl): 1065–70. பப்மெட்:20786. http://www.ajtmh.org/cgi/pmidlookup?view=long&pmid=20786.
- ↑ "Biography of Ronald Ross". The Nobel Foundation. பார்க்கப்பட்ட நாள் 2007-06-15.
- ↑ "Ross and the Discovery that Mosquitoes Transmit Malaria Parasites". CDC Malaria website. பார்க்கப்பட்ட நாள் 2007-06-15.
- ↑ Kaufman T, Rúveda E (2005). "The quest for quinine: those who won the battles and those who won the war". Angew Chem Int Ed Engl 44 (6): 854–85. doi:10.1002/anie.200400663. பப்மெட்:15669029.
- ↑ Kyle R, Shampe M (1974). "Discoverers of quinine". JAMA 229 (4): e320. doi:10.1001/jama.229.4.462. பப்மெட்:4600403.
- ↑ Raju T (2006). "Hot brains: manipulating body heat to save the brain". Pediatrics 117 (2): e320–1. doi:10.1542/peds.2005-1934. பப்மெட்:16452338. http://pediatrics.aappublications.org/cgi/content/full/117/2/e320.
- ↑ Krotoski W, Collins W, Bray R, et al. (1982). "Demonstration of hypnozoites in sporozoite-transmitted Plasmodium vivax infection". Am J Trop Med Hyg 31 (6): 1291–3. பப்மெட்:6816080.
- ↑ Meis J, Verhave J, Jap P, Sinden R, Meuwissen J (1983). "Malaria parasites--discovery of the early liver form". Nature 302 (5907): 424–6. doi:10.1038/302424a0. பப்மெட்:6339945.
- ↑ Kwiatkowski DP (August 2005). "How malaria has affected the human genome and what human genetics can teach us about malaria". Am J Hum Genet. 77 (2): 171–92. doi:10.1086/432519. பப்மெட்:16001361.
- ↑ Carter R, Mendis KN (2002). "Evolutionary and historical aspects of the burden of malaria". Clin. Microbiol. Rev. 15 (4): 564–94. doi:10.1128/CMR.15.4.564-594.2002. பப்மெட்:12364370. http://cmr.asm.org/cgi/content/full/15/4/564?view=long&pmid=12364370#RBC%20Duffy%20Negativity. பார்த்த நாள்: 2009-11-18.
- ↑ Verra F, Luoni G, Calissano C, Troye-Blomberg M, Perlmann P, Perlmann H, Arcà B, Sirima B, Konaté A, Coluzzi M, Kwiatkowski D, Modiano D (2004). "IL4-589C/T polymorphism and IgE levels in severe malaria". Acta Trop. 90 (2): 205–9. doi:10.1016/j.actatropica.2003.11.014. பப்மெட்:15177147.
- ↑ 2005 WHO உலக மலேரியா அறிக்கை 2008
- ↑ 119.0 119.1 Greenwood BM, Bojang K, Whitty CJ, Targett GA (2005). "Malaria". Lancet 365 (9469): 1487–1498. doi:10.1016/S0140-6736(05)66420-3. பப்மெட்:15850634.
- ↑ Hay S, Guerra C, Tatem A, Noor A, Snow R (2004). "The global distribution and population at risk of malaria: past, present, and future". Lancet Infect Dis 4 (6): 327–36. doi:10.1016/S1473-3099(04)01043-6. பப்மெட்:15172341.
- ↑ 121.0 121.1 Breman J (January 1, 2001). "The ears of the hippopotamus: manifestations, determinants, and estimates of the malaria burden". Am J Trop Med Hyg 64 (1-2 Suppl): 1–11. பப்மெட்:11425172. http://www.ajtmh.org/cgi/content/abstract/64/1_suppl/1.
- ↑ Korenromp E, Williams B, de Vlas S, Gouws E, Gilks C, Ghys P, Nahlen B (2005). "Malaria attributable to the HIV-1 epidemic, sub-Saharan Africa". Emerg Infect Dis 11 (9): 1410–9. பப்மெட்:16229771. http://www.cdc.gov/ncidod/EID/vol11no09/05-0337.htm.
- ↑ Abu-Raddad L, Patnaik P, Kublin J (2006). "Dual infection with HIV and malaria fuels the spread of both diseases in sub-Saharan Africa". Science 314 (5805): 1603–6. doi:10.1126/science.1132338. பப்மெட்:17158329.
- ↑ Layne SP. "Principles of Infectious Disease Epidemiology /" (PDF). EPI 220. UCLA Department of Epidemiology. Archived from the original on 2006-02-20. பார்க்கப்பட்ட நாள் 2007-06-15.
{{cite web}}: CS1 maint: unfit URL (link) - ↑ Greenwood B, Mutabingwa T (2002). "Malaria in 2002". Nature 415 (6872): 670–2. doi:10.1038/415670a. பப்மெட்:11832954.
- ↑ Grover-Kopec E, Kawano M, Klaver R, Blumenthal B, Ceccato P, Connor S (2005). "An online operational rainfall-monitoring resource for epidemic malaria early warning systems in Africa". Malar J 4: 6. doi:10.1186/1475-2875-4-6. பப்மெட்:15663795.
- ↑ Van Benthem B, Vanwambeke S, Khantikul N, Burghoorn-Maas C, Panart K, Oskam L, Lambin E, Somboon P (February 1, 2005). "Spatial patterns of and risk factors for seropositivity for dengue infection". Am J Trop Med Hyg 72 (2): 201–8. பப்மெட்:15741558. http://www.ajtmh.org/cgi/content/full/72/2/201.
- ↑ Trung H, Van Bortel W, Sochantha T, Keokenchanh K, Quang N, Cong L, Coosemans M (2004). "Malaria transmission and major malaria vectors in different geographical areas of Southeast Asia". Trop Med Int Health 9 (2): e473. doi:10.1046/j.1365-3156.2003.01179.x. பப்மெட்:15040560.
- ↑ Keiser J, Utzinger J, Caldas de Castro M, Smith T, Tanner M, Singer B (August 1, 2004). "Urbanization in sub-saharan Africa and implication for malaria control". Am J Trop Med Hyg 71 (2 Suppl): 118–27. பப்மெட்:15331827. http://www.ajtmh.org/cgi/content/full/71/2_suppl/118.
- ↑ Hay SI, Snow RW (2006). "The Malaria Atlas Project: Developing Global Maps of Malaria Risk". PLoS Medicine 3 (12): e473. doi:10.1371/journal.pmed.0030473. பப்மெட்:17147467.
- ↑ Humphreys, M (2001). Malaria: Poverty, Race, and Public Health in the United States. Johns Hopkins University Press. பக். 256. பன்னாட்டுத் தரப்புத்தக எண்:0-8018-6637-5. https://archive.org/details/malariapovertyra0000hump.
- ↑ Sachs J, Malaney P (2002). "The economic and social burden of malaria". Nature 415 (6872): 680–5. doi:10.1038/415680a. பப்மெட்:11832956.
- ↑ Ettling, M; McFarland DA, Schultz LJ, Chitsulo L. (March 1994). "Economic impact of malaria in Malawian households". Trop Med Parasitol (Tropical Medicine and Parasitology) (Routledge) (45 (1)): 74–9.
- ↑ Roll Back Malaria WHO partnership. "Economic costs of malaria" (PDF). WHO. Archived from the original (PDF) on 2009-12-29. பார்க்கப்பட்ட நாள் 2009-09-18.
புற இணைப்புகள் தொகு
பொதுவான தகவல்
- மலேரியா பற்றின WHO தளம்
- உலகளவிலான மலேரியா செயல் திட்டம்
- மலேரியா அட்லஸ் பிராஜெக்ட் பரணிடப்பட்டது 2015-03-30 at the வந்தவழி இயந்திரம்
- மெடிசன்ஸ் பார் மலேரியா வென்சர் (MMV)
- உலக மலேரியா அறிக்கை 2005
- டாக்டர்ஸ் வித்தவுட் பார்டர்ஸ்/மெடிசன் சான்ஸ் ஃப்ராண்டியர்ஸ்- மலேரியா தகவல் பக்கங்கள்
- மெட்லைன் ப்ளஸ் - மலேரியா